Основные признаки, которые должны побудить больного обратиться за диагностической помощью, являются:
- Красноватая мелкоточечная сыпь на передней поверхности голени (геморрагический васкулит). Она располагается симметрично и не зависит от аллергических факторов, включая перемену питания, образ жизни, приобретение домашнего животного или покупка новой одежды.
- Заболевания бактериальными, вирусными инфекциями в течение последнего года.
- Снижение веса на несколько килограмм, не зависящее от характера употребляемой пищи.
- Беременность или прием антибактериальных препаратов, сульфаниламидов и медикаментов для борьбы с подагрой в анамнезе.
- Мелкие болезненные ощущения в мышцах.
- Мононеврит или полиневрит — воспаление одного или нескольких нервов и их сплетений.
- Системные скачки артериального давления.
- Результаты лабораторных исследований. К ним относятся биохимическое тестирование (мочевина, креатинин) и общий анализ крови.
- Изменения при инструментальной диагностике. При ангиографии выявляются аневризмы, в том числе мешкообразные набухания истонченных стенок сосудов или окклюзии (закупорки) артерий. Биопсия укажет на наличие характерных образований — гранулем и эозинофильной инфильтрации сосудистых стенок.
Исследования назначаются при наличии специфических симптомов:
- суставная и мышечная боль;
- подкожные кровоизлияния;
- геморрагические пятна и зуд пораженной области;
- кровяные пузырчатые образования.
Анализы назначаются при гломерулонефрите. Болезнь может являться результатом осложнения аутоиммунного заболевания кровеносных сосудов.
Направление на общие анализы выдается терапевтом.
Более подробное изучение недуга проводится врачом-ревматологом. К ним относятся:
- иммунология;
- биопсия;
- аллерго-тесты.
Анализы можно сдать в поликлинике, частной лаборатории или медицинском центре.
Виды и классификация васкулитов
Васкулит сосудов является одним из серьезнейших заболеваний. Воспалительным процессом могут быть охвачены как мелкие сосуды кровеносной системы (капилляры, артериолы и венулы), так и крупные (аорта и ее крупные ветви). Пораженные кровеносные сосуды могут располагаться неглубоко под кожей, в самих внутренних органах и любых полостях.
- первичный васкулит (выделяется как самостоятельное заболевание, при котором воспаляются сами сосуды);
- вторичный васкулит (появляется вследствие других заболеваний или является реакцией организма на появление инфекции).
- воспаление мелких сосудов (геморрагический васкулит (пурпура Шенлейна-Геноха), гранулематоз (васкулит) Вегенера, микроскопический полиангиит, криоглобулинемический васкулит, синдром-Чардж-Стросса);
- воспаление средних сосудов (узелковый периартериит, болезнь Кавасаки);
- воспаление крупных сосудов (гигантоклеточный артериит (или височный артериит, болезнь Хортона), болезнь Такаясу);
- (гиперчувствительный аллергический васкулит, геморрагический васкулит Шенлейна-Геноха;
- узловатая эритема, узловатый васкулит, узелковый периартериит).
васкулит мозга, васкулит легких, васкулит нижних конечностей, васкулит глаз. Глаза при васкулите могут очень сильно пострадать (воспаление артерий сетчатки способно привести к кровоизлияниям и частичной потере зрения).
Обычно люди, впервые столкнувшиеся с этим заболеванием, интересуются, заразен ли васкулит. Первичный васкулит не заразен и не опасен для окружающих, однако вторичный (инфекционный) васкулит, появившийся на фоне инфекционных заболеваний, например менингита, может представлять эпидемическую опасность.
Васкулит при беременности может не только спровоцировать задержку развития плода, но и привести к выкидышу.
Как подготовится
Преаналитический этап иммунного теста включает в себя следующие пункты с обязательным соблюдением каждого:
- кровь сдается натощак;
- в день сдачи не следует заниматься физическими упражнениями;
- последний прием пищи должен быть не позднее 20.00;
- так как кровь берется из локтевой вены, не лишним будет выпить стакан теплого чая или воды.
Симптомы и признаки васкулита
Симптомы васкулита различны. Они зависят от характера поражения, вида васкулита, локализации воспалительного процесса, а также от степени выраженности основного заболевания.
Несмотря на разнообразие вариантов, у многих больных имеются некоторые одинаковые проявления: лихорадка, геморрагическая сыпь на коже, слабость, истощение, боли в суставах и мышечная слабость, отсутствие аппетита, потеря веса, онемение отдельных частей тела.
Облитерирующий тромбангиит (или болезнь Бюргера) связан, в первую очередь, с поражением кровеносных сосудов конечностей, проявляется болью в ногах и появлением больших язв на коже (кожный васкулит на ногах).
Болезнь Кавасаки поражает главным образом детей в возрасте до пяти лет и имеет типичные признаки васкулита (покраснение кожи, лихорадка, возможно воспаление глаз).
Узелковый периартериит в основном поражает средние кровеносные сосуды в различных частях тела, включая почки, кишечник, сердце, нервную и мышечную систему, кожу. Кожные покровы отличаются бледностью, сыпь при васкулите данного типа имеет пурпурный цвет.
Микроскопический полиангиит затрагивает в основном мелкие сосуды на коже, легких и почках. Это приводит к патологическим изменениям в органах, к нарушениям их функций. Болезнь характеризуется значительными поражениями кожи, лихорадкой и потерей веса у больных, появлением гломерулонефрита (иммунного поражения клубочков почек) и кровохарканья (легочный васкулит)
Церебральный васкулит (или васкулит мозга) – тяжелое заболевание, выражающееся воспалением стенок сосудов головного мозга. Может привести к кровоизлиянию, некрозу тканей. Причины появления этого вида сосудистого васкулита еще выясняются.
Болезнь Такаясу поражает крупные артерии тела, в том числе аорту. В группе риска — молодые женщины. Признаки данного вида — слабость и боль в руках, слабый пульс, головные боли и проблемы со зрением.
Гигантоклеточный артериит (болезнь Хортона). Процесс охватывает преимущественно артерии головы. Характерны приступы головной боли, гиперчувствительность кожи головы, боли в мышцах челюсти при жевании, нарушения зрения вплоть до слепоты.
Васкулит Шелейна-Геноха (геморрагический васкулит) — это заболевание, поражающее в основном детей, но встречается также и у взрослых.
Первые признаки геморрагического васкулита могут появиться через 1-4 недели после перенесенных инфекционных заболеваний, таких как скарлатина, ОРВИ, ангина и т.д. Приводит к воспалению кровеносных сосудов кожи, суставов, кишечника и почек.
Характеризуется болью в суставах и животе, появлением крови в моче, покраснением кожи на ягодицах, ногах и ступнях.
Криоглобулинемический васкулит может быть связан с инфицированностью гепатитом С. Больной чувствует общую слабость, у него развивается артрит, на ногах — пятна пурпурного цвета.
Гранулематоз Вегенера вызывает воспаление кровеносных сосудов в носу, носовых пазухах, легких и почках. Типичные симптомы болезни — заложенность носа, а также частые носовые кровотечения, инфекции среднего уха, гломерулонефрит и воспаление легких.
Расшифровка результатов
При отсутствии заболевания в крови человека отсутствуют антитела иммунных комплексов, специфические белки и другие характерные отклонения.
При увеличении следующих параметров диагноз подтверждается:
- нарушено соотношение белковых фракций, и альбумин занимает большее количество;
- антистрептолизин-О равен более 200 Е/мл;
- умеренно-выраженная Т-лимфоцитопатия;
- повышены антитела к эндотелию и антинейтрофилезу;
- со стороны биохимии отмечается увеличение белка, креатинины и мочевины;
- в моче могут быть обнаружены форменные элементы (лейкоциты и эритроцит);
- в красной крови без изменений (гемоглобин и количество эритроцитов не изменяется), реже изменения наблюдаются в гематокритной величине;
- увеличивается СОЭ;
- регистрируется лейкоцитоз со сдвигом вправо;
- тромбоцитоз, а при микроскопии мазка крови обнаруживаются слипшиеся тромбоциты.
Указанные отклонения интерпретируются в сочетании с инструментальными методами обследования и только врачом-ревматологом.
Причины васкулита
Врачи еще не могут до конца определить причины первичного васкулита. Есть мнение, что это заболевание носит наследственный характер и связано с аутоиммунными нарушениями (аутоиммунный васкулит), плюс играют свою роль негативные внешние факторы и инфицирование золотистым стафилококком.
Причиной развития вторичного (инфекционно-аллергическоговаскулита) у взрослых является перенесенная инфекция.
Среди других причин васкулита можно выделить следующие:
- аллергическая реакция (на медицинские препараты, цветочную пыльцу, книжную пыль, пух);
- аутоиммунные заболевания (системная красная волчанка, заболевания щитовидной железы);
- вакцинация;
- злоупотребление солнечными ваннами;
- последствия травм;
- негативная реакция организма на различные химические вещества, яды;
- переохлаждение организма;
Дополнительные обследования
Кроме лабораторных анализов диагностика васкулита проводится дополнительными видами обследований, позволяющих выявить полную картину.
Часто применяемые методы:
- ультразвуковая диагностика органов брюшной полости и почек;
- допплерография кровеносных сосудов;
- компьютерная томография;
- при тяжелом процессе проводится МРТ;
- ЭКГ и ЭХОКГ;
- ангиография с контрастным веществом;
- рентген (реже, но применяется в целях диагностики).
Помимо этого врач внимательно изучает анамнез пациенты и проводит внешний осмотр.
Лечение васкулита
Васкулит излечим? Достаточно частый вопрос, задаваемый врачу-ревматологу. Благоприятный прогноз возможен только при своевременно начатом лечении, на ранних стадиях, пока болезнь не перешла в так называемый хронический васкулит.
В зависимости от вида заболевания, лечение васкулита будет разным. Кроме этого, учитывается основное заболевание (если васкулит вторичный), степень распространения патологического процесса, вовлеченность внутренних органов и тканей.
Основная задача – не допустить жизнеугрожающие осложнения при васкулите.
Для лечения васкулита применяется множество различных методик. Могут назначаться следующие препараты:
- иммуносупрессоры, угнетающие аутоиммунитет;
- цитостатики, останавливающие развитие иммунного воспаления;
- препараты, препятствующие тромбообразованию;
- противовоспалительные препараты;
- гормональные препараты
Могут быть показаны процедуры плазмафереза, направленные на очищение крови и всех органов и систем организма от токсинов.
Помните, что васкулит — очень серьезная болезнь, эффективное лечение которой возможно только под контролем врача-ревматолога.
Источник: https://znk-mos.ru/vaskulit-kak-diagnostirovat/
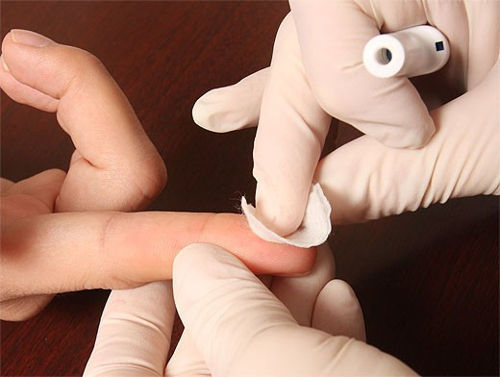
Иммунологические исследования
Иммунологические исследования — диагностические методы, базирующиеся на специфическом взаимодействии антигенов и антител.
Широко применяются для лабораторных анализов инфекционных и паразитарных заболеваний, а также достоверного определения групп крови, нарушений гормонального фона, тканевых и опухолевых антигенов, распознавания аллергии и аутоиммунных процессов, видовой принадлежности белка, а также беременности.
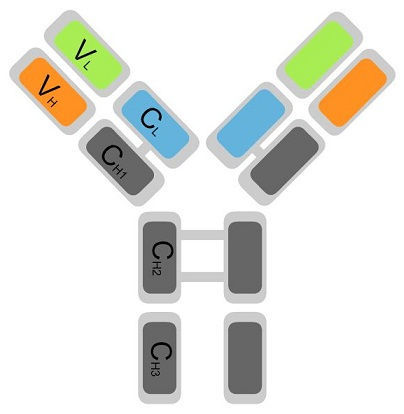
| Забор крови для иммунологического исследования | Строение иммуноглобулина |
Показания к проведению иммунологических исследований
- врожденные или приобретенные в ходе жизни иммунодефицитные состояния;
- аллергические заболевания, не реагирующие на эффективную терапию;
- инфекционные болезни хронического и вялотекущего типа;
- аутоиммунные и онкологические болезни;
- до и после операции по пересадке органов;
- подготовка к серьезным хирургическим вмешательствам;
- оценка эффективности разработанного лечения и анализа побочных явлений при назначении препаратов, влияющих на иммунитет.
Иммунологическое исследование крови (иммунограмма) расшифровка:
Иммуноглобулин А (IgA)
Иммуноглобулин А (IgA) — это антитела, являющиеся защитным фактором слизистых оболочек человеческого организма. Входят в состав фракции б-глобулинов, составляют около 15% от общего количества иммуноглобулинов сыворотки крови. Содержатся в молоке, слюне, слезной жидкости, секретах слизистых оболочек.
Увеличение содержания:
- хронические заболевания печени;
- системная красная волчанка;
- ревматоидный артрит;
- миеломная болезнь;
- гломерулонефрит;
- алкогольное поражение внутренних органов.
Снижение содержания:
- физиологическое снижение у детей младше 6 месяцев;
- цирроз печени;
- лучевая болезнь,
- отравления (толуол, бензин, ксилол);
- применение цитостатиков и иммунодепрессантов.
Иммуноглобулин Е (IgE)
Иммуноглобулин Е (IgE) принимает участие в аллергических реакциях и противопаразитарном иммунитете.
Увеличение содержания:
- паразитарные инвазии (аскариды, нематоды, токсоплазма, шистосома, эхинококки, трихинелла, амебы);
- аллергический ринит;
- крапивница;
- сенная лихорадка;
- аллергические заболевания;
- бронхиальная астма.
Снижение содержания:
- атаксия;
- телеангиоэктазии.
Иммуноглобулин G (IgG)
Иммуноглобулин G (IgG) обеспечивает пассивный иммунитет.
Увеличение содержания:
- ревматизм;
- системная красная волчанка;
- ревматоидный артрит;
- миеломная болезнь;
- ВИЧ;
- инфекционный мононуклеоз;
- острые и хронические инфекционные заболевания.
Снижение содержания:
- физиологическое снижение у детей младше 6 месяцев,
- лучевая болезнь,
- лечение цитостатиками и иммунодепрессантами,
- отравления (толуол, бензин, ксилол),
- цирроз печени.
Иммуноглобулин М (IgM)
Иммуноглобулин М (IgM) входит в состав фракции у-глобулинов. Первым появляется после введения антигена. К IgM относятся противоинфекционные антитела, антитела групп крови, ревматоидный фактор.
Увеличение содержания:
- острые грибковые, паразитарные, вирусные и бактериальные инфекции,
- гепатит и цирроз печени,
- ревматоидный артрит,
- системная красная волчанка,
- кандидоз,
- системные васкулиты.
Снижение содержания:
- физиологическое снижение у детей младше 6 месяцев,
- спленэктомия,
- лучевая болезнь,
- лечение иммунодепрссантами и цитостатиками,
- отравления (толуол, ксилол).
Аллоиммунные антитела
Аллоиммунные антитела — это антитела к клинически наиболее важным эритроцитарным антигенам, в первую очередь, к резус-фактору.
Показания к назначению анализа:
- беременность (профилактика резус-конфликта),
- наблюдение за беременными с отрицательным резус-фактором,
- невынашивание беременности,
- гемолитическая болезнь новорожденных,
- подготовка к переливанию крови.
Антинуклеарный фактор
Антинуклеарный фактор при определении совместно с антителами к ДНК является диагностические критерием системной красной волчанки.
Повышение показателя:
- системная красная волчанка,
- хронический гепатит,
- ревматоидный артрит,
- волчаночный нефрит,
- системные васкулиты.
Антистрептолизин-О
Антистрептолизин-О — маркер наличия стрептококковой инфекции в организме, является лабораторным критерием ревматизма.
Показания к назначению анализа:
- ревматизм,
- гломерулонефрит,
- миокардит.
Повышение концентрации:
- острый гломерулонефрит,
- ревматизм (уровень повышен у 85%),
- рожистое воспаление,
- скарлатина,
- стрептококковые инфекции (ангина, хронический тонзиллит, пиодермия, остеомиелит).
Антиспермальные антитела (ИФА)
Антиспермальные антитела (ИФА) — дополнительный тест в диагностике иммунологических причин бесплодия у мужчин и женщин.
Антиспермальные антитела обнаруживаются в крови, в слизи шейки матки, семенной плазме, на поверхности сперматозоидов. У мужчин лучше определять антиспермальные антитела в сперме.
Сомнительные (близкие к пороговым) значения: 55-60 Ед./мл. В подобных случаях исследование целесообразно повторить через 2 недели.
Показания к назначению анализа:
- необъяснимое бесплодие супружеской пары,
- изменения спермограммы.
Повышение значений: вероятный фактор бесплодия.
MAR-тест
MAR-тест (Mixed agglutination reaction) — количественное определение наличия/отсутствия антиспермальных антител класса А с использованием латексных частиц на поверхности сперматозоидов. Тест определяет отношение (процент) нормальных неподвижных сперматозоидов, но покрытых антиспермальными антителами, к общему количеству сперматозоидов.
Показания к назначению анализа:
- бесплодный брак,
- предполагаемое иммунологические бесплодие у мужчин.
Повышение значения:
- высокая вероятность данной причины мужского бесплодия.
Антитела к тиреоглобулину (АТ-ТГ)
Антитела к тиреоглобулину (АТ-ТГ) — антитела к предшественнику тиреоидных гормонов.
Показания к назначению анализа:
- новорожденные, высокий уровень антител к тиреоглобулину у матери;
- взрослые: хронический тиреоидит Хашимото, диагностика гипотиреоза, зоб, диффузный токсический зоб (болезнь Грейвса).
Повышение концентрации:
- хронический тиреоидит Хашимото,
- идиоматический гипотиреоз,
- аутоиммунный тиреоидит,
- диффузный токсический зоб (болезнь Грейвса),
- синдром Дауна (слабо положительный результат),
- синдром Тернера.
Антитела к тиреоидной пероксидазе (AT-ТПО)
Антитела к тиреоидной пероксидазе (AT-ТПО) — антитела к ферменту клеток щитовидной железы, участвующему в синтезе тиреоидных гормонов, их присутствие — показатель агрессии иммунной системы по отношению к собственному организму. Это наиболее чувствительный тест для обнаружения аутоиммунного заболевания щитовидной железы.
Показания к назначению анализа:
- новорожденные: повышенные показатели гормонов щитовидной железы, высокий уровень АТ-Т ПО или болезнь Грейвса у матери;
- взрослые: диагностика нарушений уровня гормонов щитовидной железы, зоб, болезнь Грейвса (диффузный токсический зоб), хронический тиреоидит Хашимото, офтальмопатия: увеличение окологлазных тканей (подозрение на эутиреоидную болезнь Грейвса — при нормальных показателях уровня гормонов щитовидной железы).
Повышение концентрации:
- болезнь Грейвса (диффузный токсический зоб),
- узловой токсический зоб,
- подострый тиреоидин (де Кревена),
- послеродовая дисфункция щитовидной железы,
- хронический тиреоидит Хашимото,
- аутоиммунный тиреоидит,
- нетиреоидные аутоиммунные заболевания.
HLA-типирование 2 класса
HLA-типирование 2 класса (human leucocyte antigens) — антигены тканевой совместимости (cиноним: MHC — major histocompatibility complex — главный комплекс гистосовместимости). HLA-фенотип определяется методом полимеразной цепной реакции (ПЦР).
Это исследование не является рутинным (массовым) и выполняется для диагностики только в сложных случаях:
- оценка риска развития ряда заболеваний с известной генетической предрасположенностью,
- выяснение причин бесплодия,
- выяснение причин невынашивания беременности (привычных выкидышей),
- выяснение причин иммунологической несовместимости,
- трансплантация органов и тканей,
- оценка риска сахарного диабета 1 типа при семейной отягощенности.
НLА антигены 1 класса представлены на поверхности практически всех клеток организма, в то время как белки тканевой совместимости 2 класса располагаются на клетках иммунной системы, макрофагах, эпителиальных клетках.
Благоприятный прогноз пересадки органа выше при наибольшем сходстве донора и реципиента по антигенам тканевой совместимости.
Сходство супругов по антигенам тканевой совместимости приводит к «похожести» что становится причиной недостаточной антигенной стимуляции иммунной системы женщины, и необходимые для сохранения беременности реакции не запускаются. Беременность воспринимается как чужеродные клетки и происходит самопроизвольное прерывание беременности.
Эта «чужеродность» является нормальным явлением, запускающим иммунологические реакции, направленные на сохранение беременности. Формируется группа иммунных клеток, вырабатывающих специальные «блокирующие» антитела.
При нормальном развитии беременности «блокирующие» антитела к отцовским HLA-антигенам появляются с самых ранних сроков беременности, причем самыми ранними являются антитела к антигенам 2 класса тканевой совместимости.
Нормы
| Показатель | Норма |
| Иммуноглобулин А (IgA) | 0,9—4,5 г/л |
| Иммуноглобулин Е (IgE) | 30—240 мкг/л |
| Иммуноглобулин G (IgG) | 7—17 г/л |
| Иммуноглобулин М (IgM) | 0,5—3,5 г/л |
| Аллоиммунные антитела | отрицательно |
| Антинуклеарный фактор | отрицательно |
| Антистрептолизин-О | 0—7 лет — менее 100 Ед/мл; 7—14 лет — 150—250 Ед/мл;14—90 лет — менее 200 Ед/мл |
| Антиспермальные антитела (ИФА) | 0—60 Ед/мл |
| MAR-тест | менее 50% |
| Антитела к тиреоглобулину (АТ-ТГ) | титр < 1,10 |
| Антитела к тиреоидной пероксидазе (AT-ТПО) | < 5,6 Ед/мл |
-
Для ревматоидного артрита характерно увеличение содержания иммуноглобулина А (IgA), иммуноглобулина G (IgG) и иммуноглобулина М (IgM); повышение антинуклеарного фактора.
-
Для остеомиелита характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для остеомиелита характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для остеомиелита характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для рожистого воспаления характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для бронхиальной астмы характерно увеличение содержания иммуноглобулина Е (IgE).
-
Для миеломной болезни характерно увеличение содержания иммуноглобулина А (IgA) и иммуноглобулина G (IgG).
-
Для кандидоза характерно увеличение содержания иммуноглобулина М (IgM).
-
Для острого гломерулонефрита характерно увеличение содержания иммуноглобулина А (IgA), повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для паразитарных инвазий (в том числе и эхинококка) характерно увеличение содержания иммуноглобулина Е (IgE).
-
Для аутоиммунного тиреоидита характерно повышение концентрации антител к тиреоглобулину (АТ-ТГ) и к тиреоидной пероксидазе (AT-ТПО).
-
При ангине возможно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для аллергического ринита характерно увеличение содержания иммуноглобулина Е (IgE).
-
Для хронического тонзиллита характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для диффузного токсического зоба характерно повышение концентрации антител к тиреоглобулину (АТ-ТГ) и к тиреоидной пероксидазе (AT-ТПО).
-
Для кандидоза характерно увеличение содержания иммуноглобулина М (IgM).
-
Для подострого тиреоидита характерно повышение концентрации антител к тиреоидной пероксидазе (AT-ТПО).
-
Для скарлатины характерно повышение концентрации антистрептолизина-О — маркера наличия стрептококковой инфекции в организме.
-
Для инфекционного мононуклеоза характерно увеличение содержания иммуноглобулина G (IgG).
-
Для кандидоза характерно увеличение содержания иммуноглобулина М (IgM).
-
Увеличение содержания иммуноглобулина А (IgA) возможно при гломерулонефрите.
-
При гепатите печени возможно увеличение содержания иммуноглобулина М (IgM). Антинуклеарный фактор повышен при хроническом гепатите.
-
Снижение содержания иммуноглобулина А (IgA) и иммуноглобулина G (IgG); увеличение содержания иммуноглобулина М (IgM) возможно при циррозе печени.
-
Увеличение содержания иммуноглобулина Е (IgE) возможно при крапивнице.
-
Для кандидоза характерно увеличение содержания иммуноглобулина М (IgM).
-
Концентрация антистрептолизина-О — маркера наличия стрептококковой инфекции в организме — повышена при пиодермии.
-
Увеличение содержания иммуноглобулина Е (IgE) возможно при паразитарной инвазии — токсоплазме.
-
Для кандидоза характерно увеличение содержания иммуноглобулина М (IgM).
-
Увеличение содержания иммуноглобулина G (IgG) возможно при ВИЧ.
-
Метод непрямой ИФ проявляет сывороточные анти-GВМ-антитела.
-
Отмечаетя повышение уровней иммуноглобулинов IgG и IgM; наличие антител к ДНК, LE-клеток, антител к эпителию экзокринных желез, увеличение количества В-лимфоцитов, уменьшение количества Т-лимфоцитов.
-
Увеличение содержания иммуноглобулина А (IgA), иммуноглобулина G (IgG), иммуноглобулина М (IgM) возможно при системной красной волчанке. Антинуклеарный фактор при определении совместно с антителами к ДНК является диагностическим критерием системной красной волчанки, при ней он повышен.
-
Выявляются специфичные для склеродермии аутоантитела.
-
При аутоиммунном хроническом гастрите отмечается снижение IgA и IgG, повышение уровня В-лимфоцитов и Т-хелперов более чем в 6 раз, появление аутоантител к париетальным клеткам и гастромукопротеину.
-
При первичном билиарном циррозе печени иммунологическое исследование обнаруживает антимитохондриальные антитела (АМА) — высокоспецифичный маркер ПБЦ, в титре выше 1:40, повышение уровня IgM и IgG.
-
Увеличение содержания иммуноглобулина М (IgM), повышение антинуклеарного фактора возможно при системных васкулитах.
Источник: https://online-diagnos.ru/analiz/immunologicheskie-issledovaniya
Зачем и какие нужны анализы на васкулит
При системных васкулитах появляются визуальные признаки в виде поражения кожи, а также нарушается деятельность внутренних органов (почек, сердца и легких), возникает суставной и неврологический синдром. Для диагностики используются, наряду с врачебным обследованием, лабораторные тесты и инструментальные методы. В случае затруднений в определении вида болезни проводится биопсия.
Визуальная диагностика васкулита
Для неспецифического воспаления сосудов характерными являются такие кожные проявления:
- сетчатый рисунок (ливедо);
- некрозы кончиков пальцев;
- язвенные дефекты;
- узелковая сыпь, которая может трансформироваться в язвочки;
- красные пятна;
- волдыри;
- очаги кровоизлияния;
- сосудистые звездочки;
- пигментные пятна на месте бывших гематом.
Заподозрить нарушение работы почек можно по отечному синдрому (пастозность лица, нижних век, отеки нижней трети голени). При поражении сердца возникает одышка, учащенный пульс, отеки ног, усиливающиеся к вечеру. У части больных отмечается кашель, нередко с выделением кровянистой мокроты, упорный насморк.
В активной фазе васкулита пациенты теряют вес, отмечается лихорадка и сильная слабость. Встречаются также суставные и мышечные боли, полиневриты, инсульты, инфаркты, нарушения зрения.
Рекомендуем прочитать о геморрагическом васкулите на теле. Вы узнаете о причинах развития геморрагического васкулита, формах заболевания, симптомах, а также о диагностике и лечении данного заболевания.
А здесь подробнее о ревматоидном васкулите.
Какие анализы крови сдают
Лабораторная диагностика предполагает проведение общеклинических анализов крови, мочи, биохимическое и иммунологическое обследование.
Общий анализ крови
Проводится для определения степени воспалительной реакции. У большинства пациентов в стадию обострения бывают такие изменения:
- повышается СОЭ;
- возникает анемия;
- возрастает содержание лейкоцитов и тромбоцитов крови.
Возможно также увеличение особой части лейкоцитарных клеток – эозинофилов, которые отражают активность аллергического процесса.
На основании полученных данных невозможно отличить васкулит от других заболеваний, а также на фоне проводимой терапии гормонами и цитостатиками общий анализ крови не всегда отражает истинную картину болезни, поэтому он относится к вспомогательному методу диагностики.
Биохимия крови
Для исследования функции почек определяется содержание креатинина (повышается при почечной недостаточности), печеночных ферментов (повышенные аминотрансферазы отражают снижение работы печени). При подозрении на разрушение мышечной ткани исследуют креатинфосфокиназу.
В случае обострения болезни в крови обнаруживают С-реактивный протеин и ревматоидный фактор. Эти соединения являются маркерами воспаления и аутоиммунных процессов.
Ревматоидный фактор определяется абсолютно у всех пациентов с криоглобулинемией и ревматоидным васкулитом.
Таким больным показано исследование гемолитической (разрушение клеток крови) активности и элементов системы комплемента (белков острой фазы).
Анализы мочи
Моча в норме
Если у пациента появляется белок, цилиндры и эритроциты в моче, то это является признаком разрушения почечной ткани, возникающее при воспалении артериол и капилляров.
При выделении крови окраска мочи становится темно-коричневой, ее удельный вес повышается при усиленной потере альбумина.
Если развивается почечная недостаточность, то моча почти прозрачная, ее плотность снижена, отмечается преобладание ночного диуреза над дневным. При задержке жидкости в организме уменьшается суточное выделение мочи. Снижение фильтрационной способности определяется по выделению креатинина. При присоединении бактериальной инфекции могут быть обнаружены лейкоциты в повышенном количестве.
Иммунологическое обследование
Поводится для дифференциальной диагностики васкулита и похожих заболеваний. Определяют чаще всего показатели, приведенные в таблице:
| Показатели | Краткое описание |
| Иммуноглобулины | При аутоиммунных и ревматических болезнях повышены в большей степени А, М и G классы. |
| Антинуклеарный фактор | Появляется при болезнях соединительной ткани, к которым относятся и васкулиты. |
| Антитела к цитоплазме нейтрофилов (высокоинформативный признак) | Это белки (иммуноглобулины A и G), которые действуют против содержимого нейтрофильных клеток крови, повышаются при первичных васкулитах аутоиммунной природы; если поражены средние и мелкие сосуды, то обнаруживают антитела к ферментам – протеиназе 3 и миелопероксидазе. |
| Криоглобулины | Характерны для криоглобулинемического воспаления сосудов. |
| Антифосфолипиды | Для подтверждения или исключения антифосфолипидного синдрома. |
Такие исследования обязательны для всех больных с подозрением на наличие системного воспаления сосудов аллергической или аутоиммунной природы. Их также проводят в процессе лечения для оценки его эффективности и коррекции или отмены терапии. Нарастание острофазовых показателей в стадии затихания клинических проявлений показывает возможность развития рецидива болезни.
Как еще определить наличие васкулита
Для уточнения стадии и распространенности васкулита пациентам назначается дополнительная диагностика в виде ангиографии. Она показана при таких заболеваниях:
- узелковый панартериит – до биопсии или при невозможности ее проведения для выявления аневризм, угрожающих кровотечениями;
- облитерирующий тромбангиит и синдром Такаясу – для изучения микроциркуляции, кровообращения в легких, сердце и почках.
Также для определения поражения сосудистой сети может быть рекомендовано УЗИ в режиме дуплексного сканирования. При гранулематозе Вегенера и микроскопическом панангиите показано рентгенологическое исследование легочной ткани. Чтобы изучить распространенность поражения сосудов при перечисленных заболеваниях и артериите Такаясу, проводится магнитно-резонансная или компиляторная томография.
Самым точным методом диагностики васкулита является биопсия тканей. При исследовании тканевых образцов можно обнаружить изменения, описанные в таблице.
| Виды васкулита | Описание |
| Геморрагический | Отложение иммуноглобулина класса А и циркулирующих иммунных комплексов на внутренней оболочке и в стенке мелких сосудов, микротромбоз, часть элементов крови выходит за пределы артериол и венул. |
| Артериит Такаясу | Отложение соединений антиген-антитело в внутреннем слое артерий, множественное поражение, гранулематозное воспаление. |
| Микроскопический полиангиит | поражение капилляров и артериол почек, легких и кожи, некроз без образования гранулем. |
Диагностика васкулита направлена на определение заболевания, а также степени активности воспалительного процесса. Это необходимо для правильного подбора дозировок гормонов и цитостатиков. Используют общие анализы крови и мочи, исследование почечного и печеночного комплекса, иммунологические тесты.
Рекомендуем прочитать об уртикарном васкулите. Вы узнаете о подвидах васкулита, распространенности и этиологии, а также о признаках заболевания, диагностике и лечении.
А здесь подробнее о васкулите при волчанке.
Для изучения распространенности поражения сосудистой сети показана ангиография, УЗИ с допплерографией, рентгенологические и томографические методы обследования. С большой степенью точности поставить диагноз можно при помощи биопсии.
Источник: http://CardioBook.ru/analizy-na-vaskulit/
Для чего нужны иммунологические исследования. Иммунологический тест при васкулитах: как проводится и расшифровка результатов
Антигенами называются вещества, которые попадают в организм в качестве чужеродных высокомолекулярных соединений, и задача иммунологии — определить и проанализировать реакцию. Они имеют следующие свойства: иммуногенность, антигенность, чужеродность. Бактерии, вирусы и другие микроорганизмы содержатся в антителах.
Все они имеют общие признаки, свойства вне зависимости от спецификации. Среди них выделяются: антигенность, иммуногенность, специфичность. Каждое свойство выполняет свою функцию. Антигенность, к примеру, представляет собой способность спровоцировать ответную реакцию иммунитета.
Специфичность — свойство, которое заключается в особенностях строения микроорганизмов (антигенов), что позволяет им различаться.
Наконец, иммуногенность, которая обеспечивает иммунитет на инфекционные патологии. Иными словами, это способность вырабатывать иммунитет.
Антитела, взаимодействующие с антигенами, это вещества (в частности, белки), которые принадлежат к иммуноглобулинам. Многообразие механизмов взаимодействия этих двух веществ позволяет исследовать иммунологические процессы и реакции.
В зависимости от факторов влияния между антигеном и антителом осуществляется 2 стадии: специфическая и неспецифическая.
Иммунологические исследования нашли свое применение в разных областях медицины. Такой метод — диагностика и прогноз некоторых заболеваний. Как правило, чаще всего это касается ревматических патологий (ревматизм, ревматоидный артрит, синдром Шегрена и др.). Иммунологические исследования крови необходимы для определения состояния иммунной системы на данном этапе.
Анализ направлен на определение напряженности иммунитета, то есть насколько прочна защитная система организма. Также иммунологические исследования созданы и применяются для анализа функции и количества иммунных клеток в присутствии антигена.
Именно такой анализ помогает определить такие факторы, как иммунодефицит (первичный или вторичный) или наличие аутоиммунных, инфекционных, гематологических патологий. Иммунологические исследования выявляют и лимфопролиферативные болезни.
Поэтому их роль в области медицинских методов диагностики важна и сегодня.
Однако назначают такой специфический анализ в конкретных случаях. Иммунологический анализ необходим, если: инфекционные патологии неоднократно повторяются через определенный промежуток времени; инфекционное заболевание лечится долго, общепринятые методы лечения оказываются бесполезными; иммунодефицит у человека носит наследственный или приобретенный характер.
Если: возникает аллергия, которая ранее не наблюдалась; перед операцией; период после хирургического вмешательства протекает длительно и с осложнениями; применяются специальные медикаменты, за которыми требуется контроль — тогда следует применить иммунологический анализ крови.
К последнему фактору (применение специальных лекарств, средств) относятся иммуномодуляторы, иммунодепрессанты и прочие медикаменты.
Что представляет собой иммунологическое исследование крови? Прежде всего, это такой же анализ крови, как и другие. Он берется из вены локтя.
Результатами занимается врач-иммунолог, который и проанализирует состояние иммунной системы на данный момент.
В зависимости от того, с какими жалобами и по какой причине решили сделать такой анализ, врач проверяет кровь на наличие патологий. Особое внимание будет уделяться, если наблюдаются отклонения от нормы примерно в 20%.
Отклонения с наименьшими показателями обусловливаются физическими нагрузками, эмоциональными стрессами и другими факторами. Но при повышении показателя выявляется причина. При необходимости назначаются другие анализы и обследования. Если патология обнаружена, врач прописывает соответствующие лекарства, витамины или средства народной медицины по мере необходимости.
Какой врач назначает иммунограмму
Анализ крови на иммунный статус проводит врач-иммунолог. Направить на диагностику может любой другой специалист, отмечающий нарушения в работе иммунитета. Иммунограмма для ребенка может потребоваться на этапе формирования иммунной защиты, когда педиатр отмечает типичные для иммунодефицита проявления.
Расшифровка результатов
При отсутствии заболевания в крови человека отсутствуют антитела иммунных комплексов, специфические белки и другие характерные отклонения.
При увеличении следующих параметров диагноз подтверждается:
- нарушено соотношение белковых фракций, и альбумин занимает большее количество;
- антистрептолизин-О равен более 200 Е/мл;
- умеренно-выраженная Т-лимфоцитопатия;
- повышены антитела к эндотелию и антинейтрофилезу;
- со стороны биохимии отмечается увеличение белка, креатинины и мочевины;
- в моче могут быть обнаружены форменные элементы (лейкоциты и эритроцит);
- в красной крови без изменений (гемоглобин и количество эритроцитов не изменяется), реже изменения наблюдаются в гематокритной величине;
- увеличивается СОЭ;
- регистрируется лейкоцитоз со сдвигом вправо;
- тромбоцитоз, а при микроскопии мазка крови обнаруживаются слипшиеся тромбоциты.
Указанные отклонения интерпретируются в сочетании с инструментальными методами обследования и только врачом-ревматологом.
Основные показатели анализа
Иммунология с успехом применяется для выявления и подсчета таких показателей, как клетки иммунной системы. Все защитные клетки организма подразделяются по видам и иммуноглобулинам.
Иммунологический анализ крови позволяет определить заболевание или проанализировать деятельность всех клеток.
Следовательно, исходя из сложности исследования результаты пациент получает через какое-то время.
Чтобы ускорить процесс исследования, рекомендуется сразу уточнить, с какой целью вы сдаете анализ. По статистике, в основном проводится исследование: субпопуляции лимфоцитов, иммуноглобулины (IgA, IgM, IgG).
В первом случаи речь идет о кровяных белых тельцах, которые выполняют ряд функций.
Среди них: распознание чужеродных веществ (клеток), к которым относятся антигены, выработка противостоящим им антител (они борются с чужеродными клетками), регулировка защитных (иммунных) процессов организма, способность распознавать и уничтожать чужеродные клетки.
К таким относятся раковые. Что касается иммуноглобулинов, то их задача — нейтрализовать всю инфекцию и токсины, которые попадают в организм. Как правило, иммуноглобулины делятся на несколько классов — A, M, G. Иммуноглобулины первого класса (А) отвечают за защитную функцию слизистых оболочек.
Если клетки класса А повышены, значит, наблюдаются проблемы с кожным покровом, пищеварением или дыхательными путями. Помните, что такие иммуноглобулины проявляются в большом количестве при интоксикациях (алкогольных, токсичных), заболеваниях почек и печени.
Иммуноглобулины второго класса (М) в основном вырабатываются в больших количествах в начале патологии. Это первичная реакция организма на любое заболевание. Если иммуноглобулины повышены, значит, у вас могут быть проблемы с печенью.
Чаще всего повышенный иммуноглобулин М бывает при гепатите и циррозе печени. Последний класс защитных клеток (иммуноглобулин G) является основным. Дело в том, что именно эти клетки защищают организм от повторного проникновения вирусов, инфекций, бактерий.
Их больше по сравнению с клетками других классов. Именно они убивают все вирусы, грибки или бактерии, а также нейтрализуют действие попавших в организм токсинов.
Существуют и другие иммуноглобулины (E, D), которые проявляются в случае проникновения паразитарных инфекций. Это может быть либо поражение организма глистами, либо аллергии. Для определения чувствительности клеток к различным аллергенам проводят специальное исследование. При этом анализируется поведение иммуноглобулинов E и G.
Иммунофлуоресценция
Флуоресцентное вещество обладает свойством испускать свет определенной длины волны при активации под воздействием света с более короткой длиной волны.
Иммунофлуоресценция — это метод, позволяющий выявить локализацию антигенов с использованием меченных флуоресцином антител. В методе, первоначально описанном Р.
Кумбсом, используют антитела, с которыми ковалентно связываются флуоресцентные группы, не вызывающие каких-либо существенных изменений активности антител.
Одно из широко используемых в иммунологии флуоресцентных веществ — флуоресцинизотиоцианат — под влиянием ультрафиолета флуоресцирует видимым зеленоватым цветом. Он легко соединяется со свободными аминогруппами.
Другое широко используемое флуоресцентное вещество — фикоэритрин, флуоресцирующий красным, также легко связывается свободными аминогруппами. Флуоресцентные микроскопы, оснащенные источниками ультрафиолетового света, позволяют визуализировать флуоресцирующие вещества в микрокопируемых образцах.
Флуоресцентные антитела широко используются для локализации антигенов в разных тканях и микроорганизмах.
Существуют два важных связанных между собой метода, в которых используют флуоресцентные антитела: прямой и непрямой иммунофлуоресценции.
Прямая иммунофлуоресценция
Прямая иммунофлуоресценция используется для прямого определения антигена. Для этого исследуемая ткань (или микроорганизмы) обрабатывается меченными флуоресцином антигенспецифичными антителами.
Этот метод широко используется в клинике для идентификации субпопуляций лимфоцитов и выявления специфических белковых депозитов в определенных тканях, таких как почки и кожа, например при системной красной волчанке (СКВ).
Медицинский центр ЧТПЗ в Челябинске
Непрямая иммунофлуоресценция
При непрямой иммунофлуоресценции вначале мишень реагирует со специфическими антителами, не имеющими меток. После этой процедуры проводят обработку антииммуноглобулином, меченным флуоресцином.
Метод непрямой иммунофлуоресценции используется шире, чем прямой, поскольку один тип меченных флуоресцином антииммуноглобулиновых антител можно использовать для выявления антител разной специфичности.
Более того, поскольку антииммуноглобулины содержат антитела ко многим эпитопам специфического иммуноглобулина, то применение флуоресцентных иммуноглобулинов значительно усиливает флуоресцентный сигнал.
Прекрасным примером использования метода непрямой иммунофлуоресценции является скрининг сывороток пациентов для обнаружения антител к ДНК при СКВ.
Иммунологические исследования у детей
Наш сервис бесплатно подберет вам лучшего иммунолога при звонке в наш Единый Центр Записи по телефону 8 (499) 519-35-82. Мы найдем опытного врача поблизости от Вас, а цена будет ниже, чем при обращении в клинику напрямую.
Если Ваш ребенок слишком часто страдает от болезней дыхательных путей, то, скорее всего врач направит его на иммунологическое исследование крови. В этом нет ничего серьезного. Такая мера является обязательной для диагностики состояния иммунных сил детского организма, если появились какие-либо сомнения на этот счет.
С целью ознакомления Вы можете изучить нормы некоторых иммунологических показателей для детей. Но делать преждевременные выводы на основании приведенной таблицы делать не стоит. Все должен проанализировать специалист, компетентный в этом медицинском направлении.
Администрация портала категорически не рекомендует заниматься самолечением и при первых симптомах болезни советует обращаться к врачу.
На нашем портале представлены лучшие врачи-специалисты, к которым можно записаться онлайн или по телефону. Вы можете выбрать подходящего врача сами или мы подберем его Вам абсолютно бесплатно.
Также только при записи через нас, цена на консультацию будет ниже, чем в самой клинике.
Источник: https://bolezn.info/analizy-i-obsledovaniya/dlya-chego-nuzhny-immunologicheskie-issledovaniya-immunologicheskij-test-pri-vaskulitah-kak-provoditsya-i-rasshifrovka-rezultatov.html
Васкулит: диагностика и анализы при заболевании васкулитом
Причины васкулита
Анализы при васкулите стоят в основе диагностических мер, так как в первую очередь, болезнь сказывается на состоянии крови и сосудов. Любой из видов или подвидов васкулита: геморрагический, системный или аллергический, может долгое время иметь скрытое течение и не обнаруживать себя симптомами, вплоть до необратимости процесса.
Локализацию поражения можно обнаружить в нескольких органах сразу, или только в одном — на ход лечения это не влияет, а вот разновидность васкулита надо определить сразу. В зависимости от данных, видимых из анализов, болезни присваивается степень тяжести.
В течение развития заболевания, проявляется его форма, которая бывает первичной, либо вторичной. В первом варианте, патология развивается вне провокации со стороны внешних факторов и подразумевает наследственную отягощенность.
От родителя, больного васкулитом, процент риска рождение ребенка с похожим диагнозом не слишком велик.
Но совокупность обстоятельств — перенесенных болезней, прогрессирующих аллергий, плохих жизненных условий — проецирует сигнал на генетическом уровне и заболевание активируется.
Найти причину для вторичной формы васкулита сложнее, ведь этиология процесса берет начало, откуда угодно:
- Острая бактериальная или грибковая инфекция в анамнезе: герпес, гепатит, туберкулез, сифилис;
- Сердечно-сосудистые заболевание;
- Аутоиммунное заболевание;
- Бронхиальные заболевания, астмы;
- Аллергии: на чистящие-моющие средства, на корма для животных, шерсть, пыль.
Опасность заболеть, существует одинаково, как для женщин, так и для мужчин, однако детство является своеобразным «проявителем» нескольких видов данной патологии.
Выявление болезни на ранних стадиях, особенно в детстве, когда у организма ослаблена сопротивляемость, помогает предотвратить очаговое повреждение пораженного органа и не допустить до распространения симптоматической клиники.
Поводом для прохождения обследования, бывает обнаруженная у себя или у ребенка сыпь, располагающаяся на коже пятнами с четкими границами. Обращение к врачу нельзя откладывать, так как процесс развития болезни происходит стремительно.
Виды васкулита и симптоматика
Разделение васкулитов в классификационной таблице, обусловлено степенью поражения тела, внутренних органов, очагом возникновения и тяжестью состояния больного.
За признаки болезни считаются проявления наружного характера, ухудшение общего состояния здоровья и показатели лабораторных исследований:
- Сыпь различных оттенков — от темно-красного, до бледно-розовых цветов, сливающаяся в пятнистый рисунок;
- Слабость и потеря работоспособности;
- Боль в суставах, напоминающая ревматоидные заболевания;
- Нестабильная температура тела;
- Повышенное содержание лейкоцитов и СОЭ в крови.
Аллергический васкулит
Данный вид считается самым распространенным. Диагноз устанавливается после подтверждения отложения иммунных комплексов на внутренней стенке сосудов.
На фоне обычной формы аллергического подвида заболевания, иногда развивается лейкоцитокластический васкулит, повреждающий небольшие артерии и вены. Воспаление, охватывающее сосуды, постепенно приводит к отмиранию тканей.
Иногда процесс некроза сопровождается развитием системной красной волчанки.
Причиной аллергического вида, выступает реакция на продукты питания, химические средства, динамическое разрастание опухолей.
Уртикарный васкулит
Поражение мелких сосудов и капилляров в кожном покрове, называется уртикальным васкулитом. Происхождение его обусловлено реакцией на какой-либо аллерген, на передозировку или непереносимость лекарственного препарата, на перенесенное инфекционное (вирусное) заболевание.
Сыпь уртикарного характера выражена пузырьковой россыпью. Созревая, пузыри вскрываются, оставляя после себя геморрагии. Кроме того, в развитии уртикарного васкулита, существует скрытый процесс, отзывающийся на функциональности внутренних органов. Страдают: желудочно-кишечный тракт, ЦНС (центральная нервная система), реже — слизистая зрительных органов.
В определении данного подвида заболевания, лабораторного или аппаратного обследования недостаточно, так как для демонстрации динамики процесса требуется сравнение полученных значений.
Дифференциальная диагностика отвечает на большинство вопросов, и точнее установить стадию васкулита и дальнейший прогноз.
Геморрагический васкулит
В медицинских источниках встречаются два названия, обозначающих один и тот же тип васкулита: Геморрагическая пурпура, либо васкулит Шенлейна-Геноха.
Как и в предыдущем пояснении, геморрагический вид отличает воспалительный охват капиллярной сетки эпидермиса и других сосудов самого мелкого порядка.
Происхождение болезни неясно, но известно, что проявляется такая патология у несовершеннолетних, чаще младшего школьного или садовского возраста.
Высыпания при васкулите этого типа имеют вид мелких, плотно сбитых кровоподтеков, располагающихся но нижних конечностях в строгой симметрии. Иногда зону поражения обнаруживают на животе и ягодицах. При правильном лечении высыпания уходят, оставляя после себя темную пигментацию.
Узелковый периартериит (болезнь Такаясу)
Васкулит Такаясу, относящийся к системному виду заболевания, мелкие сосуды не затрагивает, а поражает главные, жизненно значимые артерии.
В группу риска входят внешне здоровые, но имеющие наследственную предрасположенность люди возрастного предела 30-40 лет.
Препятствующее свободному движению крови воспаление, сказывается в первую очередь, на руках — в них проявляется слабость; возможно ослабление чувствительности пальцев, болезненный бледный цвет и холодная кожа ладоней.
В отличие от предыдущих разновидностей этой болезни, взрослые пациенты не замечают у себя никаких признаков кожного поражения, но нередко обращаются в клиники с жалобами на устойчивые головные боли, рассеянность и даже потери сознания. Отсутствие достаточного снабжения кислородом, сказывается при узелковом васкулите глубокими нарушениями работы головного мозга, почек, легких и глаз.
Гранулематоз Вегенера
Гранулематозный васкулит, или иначе — болезнь Вегенера, сказывается на артериях малозначительного и среднего по значению порядка, снабжающих кровью почечную и дыхательную системы.
Процесс выражен результатом реакции между белками-антителами с нейтрофильными лейкоцитами, при этом повреждения охватывают область гортани и носовые пазухи.
На следующем уровне, заболевание постепенно обволакивает легкие и в заключительной фазе процесса поражает почки.
Диагностика васкулита
Клиническая картина васкулитов становится ясна уже после получения первых результатов анализов крови и мочи. Методы забора крови не отличаются спецификой, так же, как и сбор утренней урины не требует никакой предварительной подготовки.
Анализы крови
Анализы крови, требующиеся для подтверждения диагноза, это:
- Общий анализ (из пальца, реже — из вены);
- Биохимический анализ (из лучевой или локтевой вены);
- Иммунологическое обследование крови (из вены).
Все три анализа требуют минимального соблюдения условий и производятся в утреннее время:
До момента забора крови пациенту не разрешено есть и пить жидкости, а также чистить зубы или принимать лекарства. Исходя из воспалительной этиологии патологии, в результатах анализов обязательно присутствуют: показатели повышенной скорости оседания эритроцитов (от 10 мм/ч у мужчин и от 15 мм/ч у женщин) и увеличение лейкоцитов.
- Биохимический анализ крови
Не рекомендуется за 24 часа перед тем, как сдавать кровь, пить спиртные напитки и принимать в пищу углеводистые, или жирные продукты. Перед сном, накануне сдачи крови, придется отказаться от позднего ужина и исключить физическое перенапряжение.
Факторы, на которых доктор акцентирует внимание при получении распечатки результатов, это количество иммуноглобулинов и уровень фибриногена в крови (от 4 г/л). В случае, если болезнь уже перешла на почки, уровень креатинина покажет критические значения от 120 мкмль/л.
- Иммунологическое обследование.
Метод забора стандартный — на голодный желудок, соблюдения других условий не требуется.
Как и в предыдущем анализу, в первую очередь внимание врача обращается на значения иммуноглобулина, который однозначно укажет на васкулит при цифирных данных от 4, 5 г/л.
Исследование мочи
Сбор мочи производится на голодный желудок с утра. Процесс, оценивающийся лаборантами как воспалительный, выражен в следующих показателях:
- Элементы крови, содержащиеся в моче (выявляется путем микроскопического изучения);
- Превышение количества белка в моче, свыше 0, 033 г/л.
Профилактика
Профилактика васкулита, это прежде всего коррекция образа жизни, так как, исключая наследный фактор, происхождение болезни целиком подчинено спектру благоприятствующих условий, среди которых называют:
- Зависимость от алкоголя и курения;
- Сидячий, малоподвижный образа жизни;
- Привычка подолгу принимать горячие ванны;
- Постоянное пребывание в помещениях;
- Приверженность к тяжелой, жирной пище, фастфуду, либо необоснованные диеты.
Резюмируя
Возможно ли излечить васкулит, есть ли шанс, что болезнь не оставит следов на коже и не возвратиться рецидивом? Ответить на этот вопрос положительно можно, только если пациент своевременно попадет в руки хорошего специалиста и с самого начала неукоснительно соблюдает врачебные рекомендации.
Лечение патологии подразумевает направленное подавление симптоматики и не выражено конкретными методами, подходящими под все виды заболевания. Главная цель, которая ставится во главе терапии — устранить опасность для жизни человека путем купирования возможных осложнений.
Источник: https://www.SdamAnaliz.ru/analizy-dlya-razlichnyh-sostoyanij/analizy-pri-vaskulite.html