Методы лечения при ПТФС Коррекция образа жизни при ПТФС Симптомы отёчно-болевого ПФТС Диагностика ПТФС нижних конечностей Симптоматика посттромбофлебитического синдрома ног Посттромбофлебитический синдром нижних конечностей
Посттромбофлебитический синдром нижних конечностей – это состояние, развивающее после перенесённого острого тромбоза. Обычно патология возникает через несколько лет после болезни и приводит к затруднению оттока крови от ног, появлению дискомфорта, боли и судорог, а также – изменений на коже.
Если не проводить терапию – высок риск инвалидизации пациента. Рассмотрим, что такое посттромбофлебитический синдром (ПТФС), каковы причины его возникновения, клинические проявления и методы лечения.
Этиология и патогенез
Посттромботическая болезнь развивается после перенесённого тромбоза, поскольку вены уже не могут полностью восстановиться и возникают необратимые последствия, провоцирующие развитие патологии. В результате сосуд деформируется, повреждаются венозные клапаны – их функция снижается либо полностью утрачивается.
Основные причины развития ПТФС нельзя расписать по пунктам, поскольку к формированию посттромбофлебитического синдрома приводит одно стойкое нарушение – тромбоз венозного сосуда. Данное заболевание приводит к закупорке просвета вены и нарушению кровотока. На фоне проводимого лечения через несколько дней тромб начинает постепенно рассасываться, а повреждённый сосуд снова наполняется кровью.
Различные формы посттромбофлебитического синдрома нижних конечностей
Но на данном этапе есть одна особенность – после восстановления вена уже не способна полноценно выполнять свои функции – она деформирована, её стенки не такие гладкие, а клапанный аппарат плохо функционирует.
Все это приводит к застойным явлениям и развитию недостаточности давления в венозной системе конечностей.
Кровь не сбрасывается по перфорантным венам из глубоких сосудов в поверхностные – поэтому посттромбофлебитический синдром захватывает все сосуды нижней конечности.
Со временем происходит расширение подкожных и внутренних вен, компрессионное падение давления, замедление кровотока и появление новых сгустков. В результате болезнь приобретает хроническое течение, появляются постоянные признаки и симптомы, беспокоящие пациента.
Интересно!
Согласно статистическим данным посттромбофлебитический синдром чаще всего развивается на фоне варикозного расширения вен. Данная болезнь способствует формированию тромбофлебита, осложняет его течение и приводит к формированию ПТФС.
Клиническая картина
Посттромбофлебитический синдром возникает после перенесённого тромбоза вен – обычно первые проявления регистрируются спустя несколько лет, но у некоторых больных болезненные ощущения могут проявляться уже через несколько месяцев.
Основными симптомами посттромбофлебитической болезни являются:
- Появление отёков – обычно регистрируются в конце дня, после длительной физической нагрузки. Отёчность возникает вследствие застоя в венозной системе, когда жидкая часть крови выходит в межтканевое пространство. Больной замечает, что к вечеру в области голеней отмечается припухлость, которая частично спадает к утру;
- Снижение чувствительности и утомляемость в конечностях – пациенты жалуются на необычные ощущения в ногах, при которых тактильные ощущения и восприятие боли над поражёнными венами снижено. Отмечается слабость и ощущение тяжести, которые сначала развиваются после ходьбы, а затем и в покое;
- Болезненность – данный признак в клинике ПТФС присоединяется позднее предыдущих симптомов. Человек ощущает распирающие боли в конечностях, которые усиливаются при изменении положения ноги, перемещении её вниз или переносе все тела. При отсутствии медикаментозного и укрепляющего лечения развивается стойкий посттромботический синдром;
Симптоматика посттромбофлебитического синдрома ног
- Воспаление – развивается, когда болезнь протекает длительно, является защитной реакцией организма на разрушение тканей и образование новых тромбов;
- Появление судорог – проявляются на финальной стадии посттромбофлебитического синдрома, когда в мышцах и нервах накапливаются продукты распада, оказывающие негативное влияние на их работу. Статические сокращения возникают преимущественно в ночное время;
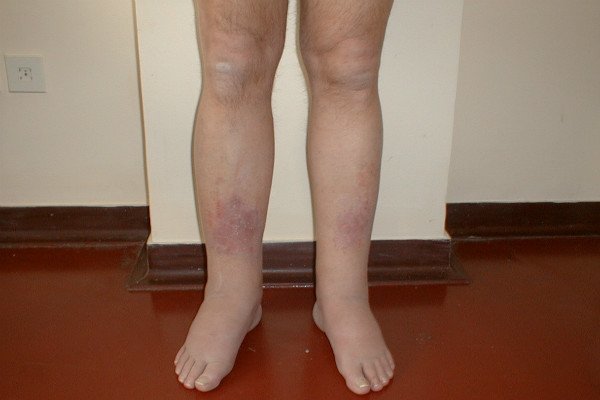
- Изменение оттенка кожных покровов – развивается на фоне нарушения кровотока, когда возникают застойные явления в венозной системе. Во время начальных проявлений кожа бледная, по мере прогрессирования болезни или при наличии ПТФБ глубоких вен нижних конечностей – синего или голубого цвета. Нередко отмечаются сосудистые звёздочки и кольцевидные уплотнения.
Степень признаков во многом зависит от тяжести поражения конечностей при посттромбофлебитическом синдроме. В зависимости от преобладания определённых симптомов строиться классификация посттромбофлебитической болезни – различают четыре её формы: отёчно-болевая, варикозная, язвенная и смешанная.
Интересно!
Код посттромбофлебитического синдрома по МКБ 10 соответствует шифру «I 87.2».
Симптомы отёчно-болевого ПФТС
Этот вид болезни характеризуется преобладанием боли и отёков конечностей над остальными симптомами. Проявление синдрома говорит о венозной недостаточности – в начале пациента беспокоит утомляемость и чувство тяжести в ногах, которая позднее постепенно перерастает в болезненность.
Пик выраженности посттромбофлебитической болезни приходится на вечернее время, пациента беспокоит ноющая, распирающая и пульсирующая боль. На утро симптом значительно угасает или вовсе не беспокоит.
Параллельно отмечается отёчность ног, которая увеличивается или спадает синхронно с проявлением болезненности.
Данный вид ПТФС встречается наиболее часто, требует незамедлительного лечения и наблюдения врача.
Симптомы отёчно-болевого ПФТС
Проявления варикозной формы
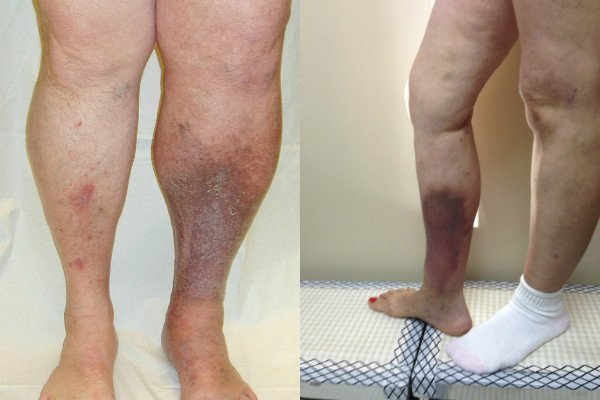
Симптомы при данном варианте посттромбофлебитического нарушения проявляются умеренные, но наблюдается выраженное расширение венозных сосудов. При внешнем осмотре у пациента отмечается набухание подкожных вен в области голени и стопы, отёчность этих областей, сопровождающаяся болезненностью.
Данный вид посттромбофлебитического синдрома встречает в большинстве случаев и говорит о реканализации глубоких вен – когда тромб в глубоких венозных сосудах рассасывается и по ним возобновляется ток крови. В поверхностных венах давление падает, они остаются «растянутыми».
Язвенный вариант ПТФС
Этот тип венозной недостаточности характеризуется трофическими нарушениями – расстройствами питания клеток из-за недостаточности притока артериальной крови. Вначале отмечаются потемнения кожи в нижней части конечности, образование кольцевидных уплотнений, развитие воспалительной реакции, после чего образуется язва.
Смешанная форма ПТФС
Венозные изменения в данном случае характеризуются смешанной картиной: пациента могут беспокоить боли и отёки, которые могут периодически проявляться, а затем и вовсе не беспокоить. Почти у всех пациентов регистрируется варикозное расширение вен, нередко наблюдаются язвенные поражения кожи.
Диагностика
Посттромботическая болезнь нижних конечностей выявляется на основе внешнего осмотра врачом, при помощи инструментальных методов обследования и данных анамнеза. В последнем случае производится опрос пациента и изучается история предыдущей болезни – если больному проводилось лечение от тромбоза, вероятность возникновения ПТФС очень высока.
На заметку!
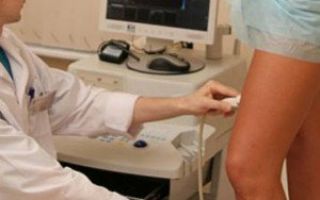
«Золотым стандартом» в диагностике посттромбофлебитического синдрома является ультразвуковое обследование.
При помощи дуплексного сканирования выявляется состояние венозной стенки, скорость кровотока, эвакуация крови и её отток от конечностей. Также ультразвук, проходя через твёрдые и мягкие ткани, даёт информацию о наличии или отсутствии тромбов.
Диагностика ПТФС нижних конечностей
В качестве дополнения к диагностике ПТФС пациенту может назначаться рентген с применением контрастного вещества. После подтверждения болезни назначается соответствующее лечение.
Прогноз и осложнения
Прогноз при посттромбофлебитическом поражении вен относительно благоприятный в тех случаях, когда пациент придерживается основных рекомендаций врача – не нарушает программу лечения и выполняет основные правила по предотвращению рецидивов болезни. При таком подходе можно добиться поддерживающего оптимального состояния на продолжительное время.
При нарушении правил оздоровительной программы у пациента возникают осложнения в виде нарушения кровообращения в конечностях, которые могут привести к гангрене, требующей ампутации. Второе серьёзное осложнение – инфаркты головного мозга или внутренних органов при попадании тромба в общий кровоток.
Лечение
Для терапии посттромбофлебитической болезни вен необходимо два главных правила: грамотное назначение лечения и желание больного вылечиться.
Только при осознанном подходе к терапии ПТФС удаётся добиться желаемого результата, стабилизировать состояние больного и предотвратить обострение клиники хронической болезни вен конечностей.
Программа подразумевает внедрение новых правил в повседневную жизнь, медикаментозное лечение и ряд укрепляющих процедур. Операция требуется только при запущенных формах ПТФС.
Коррекция образа жизни
Больным венозной недостаточностью необходимо соблюдать несколько основных правил, которые являются профилактикой болезни:
- Не забывать посещать флеболога или сосудистого хирурга – при необходимости доктора могут назначить профилактическое лечение, которое предотвратит нежелательные последствия синдрома;
- Ограничить тяжёлые физические нагрузки, избегать работы, требующей длительное стояние на ногах;
- Отказаться от вредных привычек;
- Соблюдать диету – не кушать продукты, увеличивающие риск тромбообразование и развитие ПТФС;
- Проводить ежедневную гимнастику – умеренная лечебная физкультура способствует лучшему кровообращению в ногах, укрепляет стенки вен.
Мнение специалиста!
Изменение образа жизни является не только профилактикой посттромбофлебитического синдрома, но и улучшает действие препаратов во время лечения.
Коррекция образа жизни при ПТФС
Медикаментозная терапия
Лечение посттромбофлебитического синдрома при помощи лекарств направлено на повышение показателей свёртываемости крови, восстановление целостности венозной стенки и предотвращение воспаления. Основная схема лечения включает три стадии терапии посттромбофлебитической болезни.
Вначале используются следующие препараты:
- Дезагреганты (Трентал, Реополиглюкин, Пентоксифиллин) – эти средства предотвращают склеивание тромбоцитов и развитие ПТФС;
- Обезболивающие (Кетопрофен, Троксевазин) – уменьшают боль, отёк и воспаление венозной стенки;
- Антиоксиданты (Витамин В, Токоферол, Милдронат) – разжижают кровь, облегчают её циркуляцию по венам.
При наличии признаков повреждений кожи показано проведение антибактериальной терапии. Данное лечение посттромбофлебитического синдрома продолжается 7-10 дней, затем назначается применение следующих средств:
- Репаранты: Солкосерил, Актовегин;
- Флеботоники: Детралекс, Флебодиа, Гинкор-форт.
В завершении назначается курс мазей для наружного применения:
- Гепариновая мазь;
- Лиотон;
- Индовазин;
- Венитан.
Продолжительность такой сетки лечения ПТФС составляет примерно 2-3 месяца. Обычно после курса данной программы наблюдается устранение венозной недостаточности и основных проявлений посттромбофлебитического поражения конечности.
Физиотерапия
Применение укрепляющих процедур очень важно, как для лечения посттромбофлебитической болезни, так и для её профилактики. При венозной недостаточности наблюдается расширение объёма сосудов, в которых застаивается кровь и образуются сгустки. Во время физиотерапевтических сеансов тонус вен повышается, улучшается отток крови от конечностей.
Наиболее распространённые методики для лечения ПТФС:
- Лекарственный электрофорез;
- Магнитотерапия;
- Лечение лазером;
- Ионофорез;
- Радоновые и хвойные ванночки для конечностей.
Важно!
Эффективность от проводимого лечения будет наблюдаться только при систематическом посещении физиотерапевта – если больной пропускает сеансы, вряд ли стоит ожидать, что болезнь отступит.
ЛФК
Немаловажным в лечении ПТФС будет и проведение лечебной гимнастики, которую назначит врач. Важно отметить огромную пользу от проведения данного вида упражнений – небольшие физические нагрузки улучшают циркуляцию крови, снимают отёчность и повышают тонус сосудов. Запрещается перегружать конечности – это улучшает венозный отток.
Применение компрессионного трикотажа
Для профилактики осложнений посттромбофлебитического синдрома и его лечения используется ношение бинтов и специализированного трикотажа, сдавливающего поверхностные вены. Это способствует повышению давления в глубоких сосудах и улучшает венозный отток от конечностей.
Народная медицина
Посттромбофлебитические расстройства можно лечить и в домашних условиях. Важно использовать данную методику как дополнение основной терапии ПТФС и не применять самостоятельно.
Два наиболее действенных рецепта:
- Настойка каланхоэ – мелко нарубленные листья растения заливаются спиртом или водкой и настаиваются в тёмном месте 10 дней. Состав втирается в поражённые конечности;
- В борьбе посттромбофлебитической болезнью поможет рябина – необходимо взять кору растения и залить кипятком, дать настояться 10 часов. Принимать три раза в день по 1 столовой ложке.
Операция
Хирургическая коррекция не поможет избавиться от ПТФС, а лишь отсрочит выраженные осложнения. Поэтому её проведение актуально при неэффективности консервативной терапии. Наиболее распространёнными операциями являются:
- Иссечение и перевязка вен;
- Создание обходных венозных путей для тока крови;
- Удаление тромбов в местах отложений.
Посттромбофлебитическая болезнь фактически является хронической формой тромбоза и часто приводит к инвалидности. Если у вас в анамнезе были перенесённые болезни венозной системы – рекомендуется посещать лечащего врача и проводить профилактику ПТФС.
Источник: https://NogivNorme.ru/bolezni/tromboz-i-tromboflebit/lechenie-trombozov/posttromboflebiticheskij-sindrom.html
Посттромбофлебитический синдром нижних конечностей
Посттромбофлебитический синдром нижних конечностей (ПТФС) представляет собой комплекс симптомов, которые развиваются как результат того, что человек перенес заболевание в виде тромбоза глубоких вен ног. Рассматриваемый тип недуга выступает одним из последствий хронической формы венозной недостаточности.
Используемая классификация этой патологии включает в себя структуру проявления, симптомы и трофические изменения. Его лечение проводится в течение длительного времени. Посмотрите на фото посттромбофлебитический синдром нижних конечностей на различных стадиях:
Как протекает ПТФС
Зачастую, проявления отечного синдрома в случае ПТФС схожи по своему течению с отеками, наблюдаемыми во время варикозной болезни. Предпосылками для его возникновения могут послужить нарушение в оттоке жидкости из мягких тканей, сбой лимфоциркуляции или мышечное напряжение и их увеличение. От того как протекает ПТФС, зависит прогноз для дальнейшей жизни.
В утреннее время, зачастую, происходит уменьшение отечности, однако не наблюдается ее абсолютное исчезновение.
Пациент все время испытывает ощущение напряженности, стесненности и утомления в ногах, а во время попыток «потянуть» нижние конечности возникают тупые и ноющие распирающие болезненные ощущения, которые усиливаются в случае продолжительного пребывания в одной и той же позиции. Во время принятия ногой возвышенной позиции наблюдается стихание болезненных ощущений.
Изредка возможно сопровождение болей судорогами. В особенности такое проявление посттромбофлебитического синдрома нижних конечностей случается в результате продолжительной ходьбы, ночью во время сна либо во время длительного нахождения в неправильной позиции. Изредка больные могут не замечать никакой боли и ощущать ее лишь во время пальпации нижних конечностей.
Причины заболевания
Главным фактором, способствующим возникновению ПТФС выступает образование тромба в глубоких венозных сосудах.
В большей части клинических ситуаций, завершением тромбоза любого типа вен выступает частичный либо абсолютный лизис тромба, а в сложных ситуациях сосуд всецело облитерируется и возникает полная непроходимость вен. Причины заболевания включают в себя нарушение кровотока и факторов свертываемости крови.
Такие деформация необратимого характера в девяноста процентах клинических картин негативно воздействуют на лимфатическую систему и спустя уже три-шесть лет способствуют возникновению посттромбофлебитического синдрома нижних конечностей. Больной наблюдает явную отечность, развитие венозной экземы, склерозирование кожных покровов и подкожно-жировой клетчатки. А в качестве осложнений начинают образовываться трофические язвы.
Классификация посттромбофлебитического синдрома
Опираясь на наличие и проявление того или иного признака заболевания, течение посттромбофлебитического синдрома подвергается некоторой классификации. Так, ПТФС подразделяется на несколько форм в зависимости от особенностей течения:
- варикозную;
- отечно-болевую;
- язвенную;
- смешанную.
Также посттромбофлебитический синдром по своему течению делится на этапы:
- I этап, характеризуется окклюзией глубоких венозных сосудов;
- II этап, присуща реканализация и возобновление кровотока по глубоким венозным сосудам.
В зависимости от уровня сбоев гемодинамики определено несколько стадий:
- субкомпенсационная;
- декомпенсационная.
Базовая симптоматика
Посттромбофлебитический синдром наблюдается при нескольких типах венозной болезни, поэтому имеет схожую базовую симптоматику. При обнаружении больным у себя каких угодно признаков, которые перечислены ниже, необходимо безотлагательно обратиться за консультацией к специалисту с целью комплексного обследования, постановки правильного заключения и выбора соответствующего лечебного курса.
- формировании на кожных покровах нижних конечностей бугорков, сеточек и сосудистых звездочек в определенных областях венозных сосудов.
- продолжительной и явной отечности.
- испытывании быстрой усталости и ощущения напряженности в нижних конечностях.
- судорожных содроганиях.
- понижении чувствительности ног.
- ощущении онемения и «ватных» ног, которые усиливаются во время ходьбы либо длительного пребывания в позиции стоя.
Трофические язвы
Согласно статистическим данным, около 10% заболевших рассматриваемым заболеванием страдают от трофических язв, зачастую локализирующихся на внутреннем лодыжечном либо голенном боку. Перед развитием язв наблюдаются явные нарушения трофического характера на эпидермисе, которые проявляются в виде:
- потемнения и гиперпигментации кожных покровов;
- появления уплотнений;
- воспалительных признаков в глубинных слоях подкожно-жировой клетчатки и на кожной поверхности;
- белесых участков тканей, которые атрофированы.
Данный вид язв зачастую подвергается вторичному инфицированию, что затягивает продолжительность их течения.
Диагностика ПТФС
Помимо этого, врач может обозначить функциональность клапанов, значение скорости венозного кровотока, присутствие кровотока патологического характера и дать оценку общему функциональному состоянию сосудов. В случае обнаружения нарушений в венах подвздошной либо бедренной областей назначается прохождение флебографии таза либо флебосцинтиграфии.
Наряду со всем вышеперечисленным с целью определения характера изменений в гемодинамике возможно назначение окклюзионной плетизмографии и флюометрии посредством ультразвука.
Лечение посттромбофлебитического синдрома
Полное излечение посттромбофлебического синдрома и сопутствующей ему хронической формы венозной недостаточности не возможно. Главным предназначением лечебного курса является достижение максимального замедления прогресса болезни. С этой целью используют следующие методы.
- Компрессионный вид терапии: заключается в ношении компрессионного белья и забинтововании конечностей посредством эластичных бинтов с целью ликвидации венозной гипертензии;
- Внесение исправлений в образ жизни: соблюдение достаточной двигательной активности, отказ от курения и алкоголя, внесение коррективов в рацион питания;
- Терапию медикаментами: заключается в употреблении лекарственных средств, способствующих улучшению состояние стенок вен, ликвидации процессов воспалительного характера и препятствующие тромбообразованию;
- Медикаменты местного назначения: представленные мазями, кремами и гелями, которые оказывают заживляющее воздействие на трофические язвы и нормализируют кровообращение;
- Физиотерапевтические процедуры, направленные на нормализацию кровообращения в ногах и улучшение обменных процессов в кожных покровах;
- Назначение операций: нацеленные на устранение эмболизации тромбов и продвижение процессов патологического характера в прочие вены, зачастую, при данном недуге используют методики радикального хирургического вмешательства.
Предупреждение рецидивного развития
В случае эффективного лечебного курса, который поспособствовал излечению тромбоза и ПТФС, назначается комплекс антикоагулянтной терапии с употреблением антикоагулянтов прямого либо непрямого видов.
Актуальность приобретает применение препаратов, представленных: гепарином, фраксипарином, фондапаринуксом, варфарином и т.п.
Предупреждение рецидивного течения заболевания – это основная задача долгосрочной терапии.
Продолжительность профилактической терапии определяется индивидуально, в зависимости от факторов, спровоцировавших возникновение недуга и присутствия сохранения уровня риска.
В случае, когда причинами рассматриваемой болезни послужили травмы, хирургическое вмешательство, острое заболевание, продолжительная иммобилизация, длительность профилактического курса колеблется в пределах трех-шести месяцев.
В ситуации с идиопатическим тромбозом – в течении шести-восьми месяцев.
Источник: http://venyvarikoz.ru/posttromboflebiticheskij-sindrom-nizhnih-konechnostej/
Посттромбофлебитическая болезнь
Посттромбофлебитическая болезнь – это хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
I87.0 Постфлебитический синдром
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
- преходящие отеки, «синдром тяжелых ног»;
- стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
- трофические язвы.
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза.
На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются.
Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области клинической флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности.
Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань.
Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Течение посттромбофлебитической болезни может быть различным. У одних больных заболевание в течение долгого времени проявляется слабо или умеренно выраженной симптоматикой, у других быстро прогрессирует, приводя к развитию трофических расстройств и стойкой утрате трудоспособности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни.
В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия.
Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_phlebology/postthrombotic
Посттромботическая болезнь (ПТФС)
В Инновационном сосудистом центре успешно лечат посттромботическую болезнь, используя эндоваскулярные и восстановительные операции на клапанах.
Посттромботическая болезнь (или посттромботический синдром) развивается через 3-5 лет после тромбоза магистральных глубоких вен конечности. Со временем тромб фиксируется в вене, начинает понемногу уменьшаться, в нем появляются отверстия, через которые начинает течь кровь.
Однако тонкие структуры, способствующие току крови — венозные клапаны в месте нахождения тромба рубцуются и перестают создавать препятствие для обратного тока крови.
Вследствие клапанной недостаточности кровь по глубоким венам начинает двигаться вверх-вниз, таким образом, возникают условия для венозного застоя, особенно в самых нижних отделах – в стопе и голени.
Факторы риска
- Пациент 2-5 лет назад перенес тромбоз глубоких вен, который был подтвержден данными ультразвукового исследования сосудов вен.
- Если пациенту был установлен кава-фильтр.
- Была травма голени (большой ушиб, перелом костей голени,бедра,лодыжки) и после травмы долгое время держался значительный отек.
- Тяжелая беременность с осложнениями и длительным последующим отеком одной или обеих ног.
- Длительный послельный режим, связанный с тяжелой операцие, травмой, коматозным состоянием.
- Врожденная склонность к тромбозам (тромбофилия)
Извращенный венозный кровоток по глубоким и поверхностным венам вызывает изменения циркуляции крови на микроскопическом уровне.
Вследствие этого возникают расстройства питания кожи, проявляющиеся сначала бурой окраской и уплотнением кожных покровов, а затем — трофической язвой. Одновременно нарушается и отток лимфы, что в перспективе может привести и к слоновости.
Венозный застой может быть связан с рефлюксом (обратным током крови) при поражении венозных клапанов, с затруднением венозного оттока из-за закупорки вен или их сужения. Методы лечения направлены на коррекцию данных нарушений.
Причины трофических язв при посттромботической болезни:
- Наличие сброса через недостаточные перфорантные вены на голени.
- Неработающие клапаны глубоких вен голени и бедра.
- Использование высоко-аллергенных кремов, мазей, медицинских пиявок, неудобной обуви.
- Неправильное лечение хронической венозной недостаточности.
Как развивается посттромботическая болезнь
Болезнь развивается через некоторое время после тромбоза магистральных глубоких вен конечности. Тромб сначала фиксируется к венозной стенке, начинает понемногу уменьшаться, в нем появляются отверстия, через которые начинает течь кровь.
Однако тонкие структуры, способствующие току крови — венозные клапаны рубцуются и перестают нормально функционировать.
Вследствие клапанной недостаточности кровь по глубоким венам начинает двигаться вверх-вниз, и приводит к венозному застою, особенно в самых нижних отделах – в стопе и голени.
Развиваются клинические признаки хронической венозной недостаточности с формированием «венозного болота» и отека в нижних отделах голени. В этих условиях любая царапина, расчес, укус насекомого приводят к образованию длительно незаживающей трофической язвы. Это и есть наиболее тяжелое проявление посттромбофлебитической болезни.
Клинические формы посттромботической болезни нижних конечностей
Отек — пораженная конечность увеличена в объеме по сравнению со здоровой. В течение дня отек нарастает и достигает максимума к вечеру. После ночного отдыха отек уменьшается.
Если в симптоматике посттромботической болезни преобладает отечный синдром, то такая форма называется отечной.
Отек может сопровождаться тяжестью в ноге и болевыми ощущениями — такая форма называется отечно-болевой.
Длительный венозный застой приводит к потемнению кожи и появлению трофических язв. Трофические язвы при посттромботической болезни очень плохо поддаются лечению, постепенно прогрессируют. Нередко на фоне глубоких язв развивается болевой синдром. Такая форма посттромботической болезни носит название язвенной.
Прогноз при посттромботической болезни
Язвенная форма ПТФС имеет неблагоприятный прогноз. Стойкое заживление трофической язвы происходит очень редко. Хирургическое лечение достаточно сложное, но позволяет добиться успеха у большинства пациентов.
Обширные трофические язвы развиваются у 40% больных с посттромботической болезнью. Эта проблема может осложниться развитием хронической интоксикации, когда язва не заживает годами и приводит к развитию специфического поражения — амилоидоза внутренних органов. Подобное состояние ведет к смерти от полиорганной недостаточности.
Поражение костей и суставов осложняют ситуацию и приводят к ампутации конечности. Подобный исход наблюдается у 10% пациентов с язвенной формой посттромботической болезни.
Преимущества лечения в клинике
Лазерные технологии лечения венозной гипертензии
Восстановление клапанов глубоких вен
Улучшение проходимости глубоких вен методом ангиопластики
Источник: https://angioclinic.ru/zabolevaniya/posttromboticheskaya-bolezn-ptfs/
Птфс (посттромбофлебитический синдром) — симптомы, причины, диагностики, лечение, фото
К сожалению, посттромбофлебитический синдром полностью не излечим, поскольку в венах уже произошли необратимые изменения. Но поддержать их состояние, предупредить инвалидность больного, помочь замедлить прогресс заболевания можно с помощью консервативного лечения.
Компрессионная терапия
Принципы компрессионной терапии ПТФС заключаются в ношении специального белья – компрессионного. Для этого пациенту необходимо ежедневно утром, не вставая с постели, надевать компрессионные чулки/колготы или плотно забинтовывать ноги эластичными бинтами. Подобные повязки служат для предупреждения венозной гипертензии – атрофирования сосудов и увеличения их в объеме.
Опираясь на отзывы пациентов, нужно отметить, что некоторые из них испытывают определенный дискомфорт при ношении компрессионных изделий, в том числе эластичных бинтов.
Тогда посттромбофлебитическая терапия будет заключаться в ношении специального бандажа из цинксодержащих бинтов, которые в состоянии покоя создают низкую компрессию, а при физической активности – высокую.
Таким образом, дискомфортные ощущения сводятся к минимуму.
Изменение образа жизни
Для эффективного лечения ПТФС предусматривается достаточная двигательная активность пациента, в зависимости от рекомендаций флеболога.
Виды трудовой деятельности, связанные с подолжительным пребыванием на ногах, тяжелым физическим трудом, а также сидячая работа при ПТФС не рекомендуются. Кроме того, лечение подразумевает отказ от вредных привычек и изменение принципов питания.
Рекомендуется исключить из рациона фаст-фуд, газированные напитки, а также продукты и блюда, повышающие густоту крови. Предпочтение отдается растительной пище, природной чистой воде.
Медикаментозная терапия
Лечение ПТФС лекарственными средствами сопровождается назначением препаратов, которые оказывают благотворное воздействие на сосудистые стенки, способны уменьшить или полностью устранить воспалительные процессы, предотвратить формирование тромбов, восстанавливать просвет в венозных сосудах. Лечение с использованием медикаментов проводится курсами, продолжительностью в 2-2,5 месяцев.
Посттромбофлебитический синдром лечится по стандартной схеме, состоящей из трех этапов. Длительность I этапа составляет 7-10 дней. В течение этого времени пациенту назначаются антитромбоцитарные (Трентал, Реополиглюкин), антиоксидантные (Токоферол, Витамин B6) и НПВП (Диклофенак, Мелоксикам).
Если посттромбофлебитический синдром сопровождается образованием трофических язв либо имеются рожистые воспаления, то больному дополнительно назначаются антибактериальные препараты (Амоксициллин, антибиотики тетрациклинового и пенициллинового ряда) и антисептические средства (мазь Вишневского).
Продолжительность II этапа составляет в среднем 2-4 недели. В дополнение к антитромбоцитарным и антиоксидантным доктор назначает репаративные (Актовегин, Солкосерил) и поливалентные флеботоники (Флебодиа 600, Венорутон).
На III этапе посттромбофлебитический синдром лечится комплексно с использованием поливалентных флеботоников и местных средств. Длительность такого лечения – до 1,5 месяцев.
Местное воздействие
Препараты местного назначения применяются для аппликаций, масок, компрессов и втираний с целью оказания ранозаживляющего эффекта и нормализации гемодинамики в сосудах.
В числе наиболее эффективных – Лиотон, Индовазин, Витокан, Троксевазин, Гепариновая мазь и пр. В этих целях также можно пользоваться проверенными народными средствами – кремами, мазями, гелями собственного приготовления.
Все они применяются в течение дня с определенным интервалом путем нанесения на очищенную кожу.
Физиотерапия
Применение физиопроцедур обосновано восстановлением нормального кровообращения в нижних конечностях, нормализацией метаболизма и улучшением состояния кожных покровов. С этой целью используются следующие методы физиологического лечения ПТФС:
- Электрофорез;
- Вакуумотерапия;
- Ультразвуковая терапия;
- Лечебные ванны (радоновые, йодбромные, озоновые);
- Амплипульсотерапия;
- Магнитотерапия и пр.
Эти методы позволяют запустить естественные механизмы регенерации в пораженной конечности, что исключает прогрессирование ПТФС и дальнейшую инвалидность.
Хирургическое вмешательство (Эктомия)
Посттромбофлебитическая болезнь не всегда поддается консервативному лечению, иногда требуется срочная хирургическая операция.
На сегодняшний день это реконструктивная (обходное шунтирование, резекция и пластика) и корригирующая (минифлебэктомия, флебэктомия, различные методы перевязки) хирургия.
Однако нужно понимать, что даже эктомия не гарантирует полного излечения пациента, который имеет посттромбофлебитический синдром. Она направлена на удаление тромбов и предупреждение распространения патологических процессов в здоровые венозные сосуды.
Народная медицина
Самыми распространёнными народными рецептами являются:
- Настой крапивы (2 столовых ложки на 1 стакан кипятка). Принимать тёплым по полстакана 3-4 раза в день.
- Чай из листьев орешника (1 столовая ложка высушенных измельчённых листьев на стакан кипятка). Принимать 2-3 раза в день.
- Ножные медовые компрессы с обертыванием пищевой плёнкой.
- Примочки на ноги из настоя простокваши и высушенной, измельчённой полыни.
- Компрессы на голени — золотой ус на листьях капусты.
Источник: https://dermhelp.ru/disease/ptfs-posttromboflebiticheskij-sindrom
Вопрос 27. Посттромбофлебитический синдром
Посттромбофлебитический
синдром (ПТФС)
– это хроническая и тяжело излечимая
венозная патология, которая вызывается
тромбозом глубоких вен нижних конечностей.
Этиология:
основной причиной развития ПТФС
является тромб, который образовывается
в глубоких венах. В большинстве случаев
тромбоз любых вен заканчивается частичным
или полным лизисом тромба, но в тяжелых
случаях сосуд полностью облитерируется
и наступает полная венозная непроходимость.
Начиная со 2-3 недели образования тромба
происходит процесс его рассасывания.
В результате его лизиса и воспалительного
процесса в сосуде на венозной стенке
появляется соединительная ткань. В
дальнейшем вена утрачивает клапанный
аппарат и становится похожа на
склерозированную трубку.
Вокруг такого
деформированного сосуда формируется
фиброз, который сдавливает вену и
приводит к повышению внутривенозного
давления, рефлюксу крови из глубоких
вен в поверхностные и тяжелым нарушениям
венозного кровообращения в нижних
конечностях.
Эти необратимые изменения
в 90 % случаев оказывают свое негативное
влияние на лимфатическую систему и уже
через 3-6 лет приводят к
посттромбофлебитическому синдрому.
Классификация:
По стадиям
протекания:
- Синдром тяжелых ног;
- Нарушение пигментации кожи, экзема, отеки, трофические расстройства;
- Трофические язвы.
Самая известная
классификация посттромбофлебитического
синдрома G.H.Pratt и М.И.Кузина делится
на:
- Отечно-болевой;
- Варикозный;
- Смешанный.
Классификация
посттромбофлебитического синдрома по
В.С.Савельеву:
- По локализованности (бедренно-подколенный, подвздошно-бедренный, верхний);
- По типу (локализованный, распространенный);
- По форме (отечный, отечно-варикозный);
- По стадиям (компенсация, декомпенсация с трофическими нарушениями либо без них).
Клиническая
картина:
Основа клинической
картины ПТФБ – это непосредственно
хроническая венозная недостаточность
различной степени выраженности,
расширение большинства подкожных вен
и появление
ярко-фиолетовой, розоватой или синюшной
сосудистой сетки на пораженном участке.
Именно эти сосуды
берут на себя основную функцию по
обеспечению полноценного оттока крови
из тканей нижних конечностей. Однако,
на протяжении довольно длительного
периода времени болезнь может никак о
себе не заявлять.
Сильная отечность
голени – это один из первых и основных
симптомов посттромбофлебитического
синдрома.
Он, как правило, возникает
вследствие наличия острого
венозного тромбоза, когда идет процесс
восстановления проходимости вен и
формирование коллатерального пути. Со
временем, отечность может несколько
уменьшаться, но редко проходит полностью.
Притом, со временем отек может
локализоваться как в дистальных отделах
конечностей, например, в голени, так и
в проксимальных, к примеру, в бедре.
Отечность может
развиваться:
- Посредствам мышечного компонента, при этом больной может заметить некоторое увеличение икроножных мышц в объеме. Таким образом, наиболее ярко это наблюдается в затруднении при застегивании молнии на сапоге и т.д.
- За счет задержки оттока жидкостей в большей части мягких тканей. Это в конце концов приведёт к искажению анатомических структур человеческих конечностей. Например, наблюдается сглаживание ямочек, расположенных по обе стороны лодыжки, отечность тыльной части стопы и т.д.
В соответствии с
наличием тех или иных симптомов, выделяют
четыре клинические формы ПТФБ:
-
Отечно-болевая,
-
Варикозная,
-
Язвенная,
-
Смешанная.
Припухлость мягких
тканей усиливается в вечерние часы.
Больной часто замечает это по кажущемуся
«уменьшению размера обуви», которая
еще утром была ему как раз. На коже
остаются и не сглаживаются в течении
длительного промежутка времени следы
от надавливания, от резинок носков и
гольф, а также от тесной и неудобной
обуви.
Утром, отек, как
правило, уменьшается, но не проходит
совсем. Ему сопутствует постоянное
чувство усталости и тяжести в ногах,
желание «потянуть» конечность, сковывающая
или ноющая боль, которая усиливается
при длительном сохранении одного
положения тела.
Боль имеет тупой
ноющий характер. Её
можно несколько облегчить, если принять
горизонтальное положение и поднять
ноги выше уровня туловища.
Иногда, боль может
сопровождаться судорогой конечности.
Чаще это может происходить в ночные
часы, либо, если больной вынужден подолгу
пребывать в неудобном положении,
создающем большую нагрузку на пораженную
область (стоять, ходить и т.д.). Также,
боль может отсутствовать, появляясь
лишь при пальпации.
По данным статистики,
у 10% больных с посттромбофлебитическим
синдромом наблюдаются трофические
язвы, которые чаще локализируются на
внутренней стороне лодыжек или на
голени. Их появлению предшествуют
заметные трофические нарушения кожного
покрова:
- кожа темнеет и гиперпигментируется;
- появляются уплотнения;
- в глубоких слоях подкожно-жировой клетчатки и на поверхности кожи наблюдаются признаки воспаления;
- перед появлением язвы определяются белесые участки атрофированных тканей;
- трофические язвы часто вторично инфицируются и протекают длительно
Диагностика:
1. Проведение
осмотра больного и ряда функциональных
проб:
-Дельбе-Пертеса
(при вертикальном положении больного.
На исследуемую конечность в средней
трети бедра накладывают резиновый жгут
или манжетку от аппарата для измерения
артериального давления при цифрах не
более 60-80 мм рт.ст.
Больного просят быстро
ходить или маршировать на месте в течение
5-10 мин. Если напряжение подкожных вен
уменьшается или они спадаются полностью,
глубокие вены проходимы, проба считается
положительной.
При появлении боли в
икроножных мышцах, отсутствии опорожнения
подкожных вен следует думать о нарушении
анатомической полноценности глубоких
вен).
-Пратта (больному,
находящемуся в горизонтальном положении,
туго бинтуют исследуемую конечность
эластическим бинтом от пальцев до
верхней трети бедра (или надевают
резиновый чулок). Затем предлагают
ходить в течение 20-30 минут.
Отсутствие
неприятных субъективных ощущений
свидетельствует о хорошей проходимости
глубоких вен. Если после длительной
ходьбы появляются сильные распирающие
боли в области голени, значит проходимость
глубокой венозной системы нарушена).
2. Применяется
методика ультразвукового ангиосканирования
с цветным картированием кровотока
(определять пораженные вены, выявлять
наличие тромбов и непроходимость
сосудов,мопределить работоспособность
клапанов, скорость кровотока в венах,
наличие патологического кровотока и
оценить функциональное состояние
сосудов).
Лечение:
Компрессионная
терапия:
рекомендуется на протяжении всего
лечения использовать бинтование
конечности эластичными бинтами или
носить компрессионные гольфы, трико
или колготы.
Коррекция образа
жизни:
Регулярное диспансерное наблюдение у
флеболога или сосудистого хирурга.
Ограничение физической нагрузки и
рациональное трудоустройство (не
рекомендуется работа, связанная с
длительным пребыванием на ногах, тяжелый
физический труд, работа в условиях
пониженной и повышенной температуры).
Отказ от вредных привычек.
Занятия ЛФК
с дозированием физической нагрузки в
зависимости от рекомендаций врача.
Соблюдение диеты, подразумевающей
исключение из рациона продуктов и блюд,
которые способствуют сгущению крови и
вызывают поражение сосудов.
Медикаментозная
терапия:
применяются лекарственные средства,
способствующие нормализации реологических
показателей и микроциркуляции крови,
защите сосудистой стенки от повреждающих
факторов, стабилизации лимфодренажной
функции и предотвращению выхода
активированных лейкоцитов в окружающие
мягкие ткани. Медикаментозная терапия
должна проводиться курсами, длительность
которых составляет около 2-2,5 месяцев.
На I этапе (около
7-10 дней)
- дезагреганты: Реополиглюкин, Трентал, Пентоксифиллин;
- антиоксиданты: витамин В6, Эмоксипин, Токоферол, Милдронат;
- нестероидные противовоспалительные препараты: Кетопрофен, Реопирин, Диклоберл.
На II этапе терапии
(от 2 до 4 недель), наряду с антиоксидантами
и дезагрегантами, больному назначают:
- репаранты: Солкосерил, Актовегин;
- поливалентные флеботоники: Детралекс, Вазокет, Флебодиа, Гинкор-форт, Антистакс.
На III этапе (не
менее 1,5 месяцев) рекомендуется прием
поливалентных флеботоников и различных
препаратов для местного применения
(гепариновая мазь, мазь троксерутин,
лиотон, троксевазин).
Физиотерапия:
- для тонизации вен: электрофорез с применением венотоников;
- для уменьшения лимфостаза: электрофорез с протеолитическими ферментами, лимфодренажный массаж;
- для ускорения регенерации тканей: местная дарсонвализация;
- для гипокоагулирующего эффекта: электрофорез с антикоагулирующими препаратами, лазеротерапия с инфракрасным облучением;
- для стимуляции мышечного слоя венозных стенок и улучшения гемодинамики: импульсная магнитотерапия;
- для устранения гипоксии тканей: озоновые ванны.
Хирургическое
лечение
Назначение
хирургического лечения может выполняться
после восстановления кровотока в
глубоких, коммуникантных и поверхностных
венозных сосудах, которое наблюдается
после их полной реканализации.
В случае
незавершенной реканализации глубоких
вен проведение операции на подкожных
венах может приводить к существенному
ухудшению состояния здоровья больного,
т. к.
во время вмешательства устраняются
коллатеральные пути венозного оттока.
-
для восстановления пораженных и разрушенных венозных клапанов может применяться методика Псатакиса по созданию в подколенной вене экстравазального клапана (имитации своеобразного вентильного механизма, который во время ходьбы сдавливает пораженную подколенную вену. Для этого во время вмешательства хирург выкраивает из сухожилия тонкой мышцы узкую полоску с ножкой, проводит ее между подколенной веной и артерией и фиксирует к сухожилию двуглавой мышцы бедра).
-
При поражении подвздошных вен может проводиться операция Пальма (создание шунта между пораженной и нормально функционирующей веной. Главным недостатком операции Пальма является высокий риск повторного тромбирования сосудов).
-
При поражении вен в бедренно-подколенном сегменте, после удаления пораженной вены может выполняться шунтирование удаленного участка аутовенозным трансплантатом.
Для восстановления
клапана подколенной вены может применяться
корректор
Веденского
(спираль из фторопласта, меандровые
спирали из нитинола, лигатурный способ
и интравенозная вальвулопластика). Пока
эти методы хирургического лечения
посттромбофлебитического синдрома
находятся в стадии разработки и не
рекомендованы для широкого применения.
Источник: https://studfile.net/preview/6467635/page:14/

 Коррекция образа жизни при ПТФС
Коррекция образа жизни при ПТФС 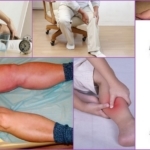 Симптомы отёчно-болевого ПФТС
Симптомы отёчно-болевого ПФТС 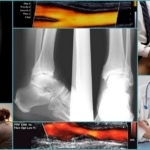 Диагностика ПТФС нижних конечностей
Диагностика ПТФС нижних конечностей 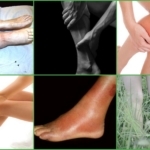 Симптоматика посттромбофлебитического синдрома ног
Симптоматика посттромбофлебитического синдрома ног 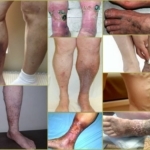 Посттромбофлебитический синдром нижних конечностей
Посттромбофлебитический синдром нижних конечностей