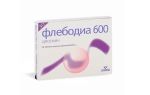
Синдром верхней полой вены (СВПВ), или кава-синдром, представляет собой целую группу характерных симптомов, вызванных нарушением оттока венозной крови от шеи, головы, верхних конечностей и других органов верхней части туловища.
Обычно является следствием других заболеваний, в основном рака легких. Чаще встречается у мужчин возрастной категории от 35 до 60 лет.
Основные сведения
Венозная кровь от всех органов и тканей человеческого тела оттекает к правой половине сердца (венозной) по двум большим венозным стволам: верхней и нижней полым венам. Минуя их, напрямую в правое предсердие впадают только собственные сердечные вены.
Верхняя полая вена человека (ВПВ) представляет собой короткую, не имеющую клапанов вену (длиной до 8 см). Расположена в переднем средостении и вбирает в себя ряд крупных сосудов. По верхней полой вене к сердцу оттекает венозная кровь от верхней части тела.
Это тонкостенный сосуд, который окружают относительно плотные структуры (трахея, аорта, бронхи, грудная клетка) и цепочки лимфоузлов по всей длине. Верхняя полая вена вбирает использованную кровь от органов, расположенных над диафрагмой, а нижняя полая вена – под диафрагмой.
Физиологическое давление в ней низкое, что может привести к легкой закупорке при разных поражениях структур, ее окружающих.
Аномалия развития
Существует врожденная аномалия – левая верхняя полая вена, которая является добавочной к правой. Формируется в период внутриутробного развития плода и составляет от 2 до 5 % врожденных пороков сердца.
Если правая ВПВ отсутствует, а вместо нее только левая, коронарный синус может стать огромным из-за чрезмерного притока в него крови.
Иногда левая верхняя полая вена может впадать в левое предсердие. Тогда необходимо хирургическое вмешательство.
Система верхней полой вены
Чтобы понять причины возникновения синдрома, нужно понять, как функционирует ВПВ.
Система верхней полой вены состоит из сосудов, которые собирают венозную кровь от шеи, головы, верхних конечностей, а также через бронхиальные вены от легких и бронхов.
Сосуды, являющиеся частью системы ВПВ:
- вены рук и плечевого пояса (подключичная вена, глубокие и поверхностные вены рук);
- вены грудной клетки (пищеводные, перикардиальные, бронхиальные и медиастинальные вены);
- вены шеи и головы (передняя, внутренняя, наружная яремная вены);
- некоторые вены, отходящие от стенок живота (непарная и полунепарная вены).
Жилы, несущие кровь, находятся очень близко к сердцу. При расслаблении сердечных камер они как бы притягиваются к нему. Это создает в системе сильное давление, имеющее отрицательный характер.
Существует несколько притоков верхней полой вены. Главные из них – левая и правая плечеголовные вены. Они образуются в результате слияния внутренней яремной и подключичной вен и не имеют клапанов.
Также притоком ВПВ является непарная вена. Начинаясь в брюшной полости, она вбирает кровь от органов грудной клетки и межреберных вен. Снабжена клапанами.
Верхняя и нижняя полые вены впадают в желудочек и правое предсердие. Бедная кислородом кровь нагнетается в предсердие во время его расслабления. Оттуда она попадает в желудочек. Потом к легочной артерии, чтобы насытиться кислородом. Потом кровь возвращается в левые отделы сердца по венозным сосудам. Оттуда она направится ко всем органам.
Если нарушается проходимость вены, компенсаторную функцию выполняют анастомозы (соединения между сосудами), которые связывают бассейн верхней и нижней полых вен.
Но компенсацию кровотока в ВПВ полностью не может обеспечить даже большое количество имеющихся коллатералей (обходных путей).
Этиология кава-синдрома
Существует 3 вида патологии, провоцирующих развитие синдрома верхней полой вены:
- Тромбоз ВПВ.
- Злокачественное новообразование на стенке верхней полой вены.
- Сдавливание вены извне.
Злокачественные опухоли, которые чаще других (до 90% случаев) осложняются кава-синдромом:
- мелкоклеточный, плоскоклеточный рак легкого (чаще всего правосторонний);
- рак ЖКТ;
- рак молочной железы (с метастазами);
- меланома;
- лимфома;
- саркома.
Другие причины, приводящие к синдрому верхней полой вены:
- загрудинный зоб;
- саркоидоз;
- травматические и спонтанные тромбозы;
- идиопатический фиброзный медиастинит;
- конструктивный перикардит;
- тератома средостения;
- постлучевой фиброз;
- гнойный медиастинит;
- туберкулез, сифилис и другие инфекционные заболевания;
- силикоз;
- образование тромба от долгого нахождения катетера в русле ВПВ.
Клинические проявления
На выраженность различных симптомов кава-синдрома влияет:
- уровень просвета ВПВ;
- степень ее сдавливания;
- скорость развития патологических процессов.
Клиническое течение может быть медленно прогрессирующим (при сдавливании) или острым (при закупорке).
Основные симптомы синдрома верхней полой вены:
- отечность верхней части туловища и лица;
- одышка даже в состоянии покоя;
- тошнота;
- кашель;
- охриплость голоса;
- цианоз;
- шумное, свистящее дыхание из-за отека гортани (стридор);
- обмороки;
- затрудненное дыхание и глотание;
- расширение и набухание вен верхней части тела.
Реже возникают такие симптомы:
- удушье (из-за отека гортани);
- слезотечение, шум в ушах, двоение в глазах (из-за нарушения работы глазных и слуховых нервов);
- кровотечения (носовые, легочные, пищеводные).
В очень редких случаях при остром течении синдрома верхней полой вены повышается внутричерепное давление, происходит отек головного мозга, что может привести к геморрагическому инсульту и летальному исходу.
Диагностические мероприятия
Диагностика начинается с физикального обследования врачом. По его результатам он выявляет клинические показатели, проявление симптомов и степень их интенсивности и устанавливает возможные причины болезни.
Для уточнения характера закупорки и ее локализации назначаются дополнительные инструментальные исследования. Самыми информативными из них являются:
- рентгенография грудной клетки в разных проекциях;
- флебография;
- компьютерная томография, МРТ.
К дополнительным методам диагностики относятся:
- бронхологические исследования;
- УЗДГ сонных и надключичных вен;
- консультация офтальмолога (определит характерные для кава-синдрома глазные нарушения).
Имея на руках все результаты диагностики, врач определяет тактику лечения.
Лечение
Общими лечебными мероприятиями для пациентов являются:
- постельный режим (голова должна быть приподнята);
- низкосолевая диета;
- постоянные ингаляции кислорода.
Исходя из причин развития и скорости прогрессирования синдрома верхней полой вены, подбирают оптимальную терапию, направленную чаще всего на купирование симптомов.
Очень важно определить исходный процесс, который вызывает кава-синдром, то есть установить основной диагноз. И только в случае угрозы жизни при очень тяжелых нарушениях допустимо начать лечение без его установки.
Применяемые методы терапии при синдроме верхней полой вены делятся на консервативные и хирургические.
Консервативные методы
В зависимости от проявления симптомов требуется различный подход:
- при обструкции дыхательных путей применяют трахеостомию, кислородные ингаляции, интубацию трахеи;
- при нехватке воздуха устанавливают стент через кожу;
- при отеке мозга применяют глюкокортикостероиды и диуретики, противосудорожные препараты (если требуется);
- при злокачественных новообразованиях – лучевая терапия и химиотерапия;
- при тромбе назначают фибринолитические препараты.
Если эффект от консервативного лечения отсутствует или наблюдается ухудшение, проводится хирургическое вмешательство.
Хирургические методы
При сдавливании извне верхней полой вены проводится радикальная декомпрессия (удаление опухоли). Если это невозможно, проводят оперативное вмешательство с целью паллиативной помощи. В этих случаях пациенту могут назначить:
- стентирование (установка через кожу саморасправляющегося металлического стента);
- тромбоэктомию (удаление тромба);
- обходное шунтирование (внутреннее или наружное);
- наружную декомпрессию;
- эндопротезирование;
- эндоваскулярную ангиопластику через кожу.
Кава-синдром представляет собой симптомокомплекс, который осложняет течение многих болезней, поражающих средостение.
Таким образом, хорошие прогнозы невозможны без успешно проведенной основной терапии. Купировать патологический процесс поможет только удаление первопричины. При остром течении синдрома и при наличии онкологического фактора прогноз неблагоприятен.
Поэтому при возникновении указанных симптомов нужно незамедлительно обратиться к специалистам и провести полное медицинское обследование.
Источник: https://www.syl.ru/article/387728/sindrom-verhney-poloy-venyi
Верхняя и нижняя полая вена
Полые вены составляют основу венозной системы и состоят из двух стволов – верхней и нижней вен, которые собирают кровь со всего тела человека и впадают в сердце.
Анатомия полых вен
Верхняя находится в полости груди, а именно в верхней ее части. Она образуется слиянием двух вен – плечеголовых (правой и левой).
Берет начало на уровне первого ребра справа от грудины, направляется вниз, впадает на уровне третьего правого ребра в правое предсердие. Она прилегает к правому легкому, левее от нее проходит аорта.
Позади верхней полой находится корень правого легкого, на уровне второго правого ребра ее покрывает перикард. Перед ее входом в полость перикарда в нее впадают две вены: непарная и добавочная полунепарная.
Нижняя полая вена начинается в брюшной полости. Она образуется при слиянии подвздошных вен, идет вверх, отклоняется вправо от аорты в сторону диафрагмы.
Она находится в забрюшинном пространстве позади внутренних органов.
Через отверстие в диафрагме она направляется в грудную полость, оттуда идет к перикарду, впадает, так же как и верхняя полая, в правое предсердие. В НПВ впадают следующие вены:
- печеночные;
- диафрагмальные нижние;
- надпочечниковая правая;
- почечные;
- правая яичниковая или яичковая;
- поясничные.
Нижнюю полую вену принято делить на три отдела: инфраренальный, ренальный и печеночный.
Заболевания полых вен
Основной патологией полых вен считается их полная или частичная непроходимость (окклюзия), вследствие тромбоза или опухоли. Развивающиеся в связи с этим патологические состояния называются синдромом верхней полой вены и синдромом нижней полой вены.
Синдром ВПВ
Это патология развивается на фоне тромбоза или сдавления верхней полой вены, в результате чего нарушается венозный отток от шеи, головы, плечевого пояса, верхней части туловища. Синдром чаще наблюдается у мужчин от 30 до 60.
Нарушение проходимости ВПВ связано с особенностями ее расположения, строения и пониженным венозным давлением. Верхняя полая вена снабжена системой анастомозов, которые выполняют компенсаторную функцию в случае непроходимости магистрального сосуда, но они не в состоянии полностью его заменить.
Причины развития
Выделяют три основные причины возникновения синдрома:
- компрессию экстравазальную;
- прорастание опухоли;
- образование тромба.
В большинстве случаев к синдрому ВПВ приводят злокачественные опухоли, такие как:
- рак легкого (обычно правосторонний);
- лимфома;
- метастазы в средостение при раке груди, яичка, простаты;
- лимфогранулематоз;
- саркома.
Кроме этого, могут быть и другие причины:
- опухоли доброкачественные;
- инфекции (сифилис, туберкулёз и другие);
- аневризма аорты;
- перикардит констриктивный;
- медиастинит фиброзный.
Синдром ВПВ может развиться в случае тромбоза вены, что нередко происходит при длительной ее катеризации или если в ней находится электрокардиостимулятор.
Симптомы
Выраженность симптомов зависит от того, насколько сильно нарушено кровообращения, а также от скорости развития синдрома ВПВ. Его протекание может быть как хроническим (при компрессии и опухолях), так и острым (в случае тромбоза).
Для патологии характерно три признака: синюшность кожных покровов, отеки, расширенные подкожные вены на лице, шее, руках и верхней части туловища.
Кроме этого, к проявлениям синдрома верхней полой вены относятся:
Еще статья:Как убрать вены на ногах народными средствами
- боль в области груди;
- кашель;
- одышка;
- приступы удушья;
- хриплый голос;
- отек гортани и шумное свистящее дыхание;
- затруднения при глотании:
- кровотечения (носовые, пищеводные, легочные), обусловленные повышенным венозным давлением;
- головная боль, шум в голове;
- спутанное сознание;
- сонливость;
- судороги;
- сниженное зрения, слезотечение, быстрое утомление глаз;
- шум в ушах, слуховые галлюцинации, ухудшение слуха.
Симптомы становятся более выраженными, если больной принимает лежачее положение.
Диагностика
Для диагностики синдрома ВПВ проводится ряд исследований, среди которых:
- рентген грудной клетки;
- МРТ;
- КТ;
- бронхоскопия;
- УЗДГ;
- медиастиноскопия;
- торакоскопия и биопсия.
Лечение
Лечение зависит от причины развития синдрома. Если его возникновение связано со злокачественной опухолью, назначают лучевую и химиотерапию. При экстравазальной компрессии может потребоваться применение хирургических методов: удаление злокачественных и доброкачественных опухолей или кист.
При тромбозах показаны тромболитические средства, а также проведение тромбэктомии.
Кроме этого, до выяснения причины развития патологии может потребоваться симптоматическое лечение, которое включает диеты с низким содержанием соли, ингаляции кислорода, прием диуретиков и кортикостероидов.
Прогноз будет зависеть от первичного заболевания и от возможностей его излечения. Если причины синдрома будут устранены, его проявления исчезнут.
Синдром НПВ
Непроходимость нижней полой вены и по проявлениям, и по исходу относится к наиболее тяжелым формам венозных окклюзий.
Обычно развивается в сочетании с тромбозом нижних конечностей и является его осложнением при восходящем развитии болезни.
Это характерно для пациентов с острыми тромбофлебитами ног и для тех, у кого нижняя полая вена в целях профилактики легочной эмболии была перевязана.
Как правило, тромбоз НПВ сочетается с тромбозом подвздошно-бедренных вен или тромбозом глубоких вен ног, и это сочетание может быть как двухсторонним (в большинстве случаев), так и правосторонним и левосторонним.
Причины
Точные причины синдрома НПВ не выяснены, но из провоцирующих факторов выделяют следующие:
- повышенная свертываемость крови;
- венозные заболевания инфекционного характера;
- изменения в биохимии крови;
- генетическая предрасположенность.
Реже синдром развивается при опухолях брюшной полости и эхинококкозе.
Диагностика
Диагноз ставят на основании лабораторных исследований: общего, биохимического и анализа на свертываемость крови и инструментальных методов: рентгена, УЗИ, МРТ, КТ, флебографии.
Симптомы
Симптоматика зависит от степени закупорки сосуда. Особенно тяжелой она бывает при окклюзии верхней части ствола нижней полой вены и при сочетании ее с закупоркой печеночных вен и развитием почечного синдрома. При такой локализации тромбоза чаще всего наступает смерть.
При непроходимости нижней части НПВ с поражением глубоких сосудов ног, чаще всего наблюдаются симптомы венозной недостаточности ног, признаки тромбоза голеней и подвздошно-бедренного тромбоза.
К первым симптомам синдрома НПВ относят ползание мурашек в нижних конечностях. Дальнейшие проявления связаны с локализацией патологического процесса:
- Если закупоренный участок вены находится выше места расхождения почечных артерий, то могут появиться следующие симптомы: белок в моче; отекшие ноги; почечная недостаточность.
- Если просвет сосуда закрыт ниже расхождения почечных артерий, обычно возникают признаки варикозной болезни: отечность ног, половых органов; синяки на кожных покровах; ощущение слабости и боли в ногах; расширенные вены.
Кроме вышеназванных симптомов, может усилиться сердцебиение, появиться слабость и чувство тревоги, повысится давление.
Лечение синдрома НПВ
Определенная схема лечения отсутствует. Обычно назначают противотромботические препараты, которые эффективны на начальных этапах образования тромба. Показан прием витаминов (C и E), которые способствуют укреплению сосудистой стенки. Полезно употреблять в пищу продукты, богатые этими витаминами.
Аскорбиновая кислота содержится в цитрусовых, киви и многих ягодах, витамин E – в злаках, бобовых, говяжьей печени, растительных маслах. Рекомендуется включать в рацион пищу, богатую рутином (виноград, абрикосы, капуста, петрушка, томаты, укроп, петрушка и др.).
Кроме этого, необходимы такие микроэлементы, как железо, медь, цинк.
В некоторых случаях может быть показано хирургическое лечение, при котором удаляют тромб или проводят стентирование суженного участка вены. Как правило, операция нужна:
- при тромбоэмболии НПВ;
- при закупорке вен почек и печени;
- при коарктации НПВ.
Профилактика
Важно следить за свертываемостью крови и в случае обнаружения нарушений сразу же обращаться к врачу. Необходимо вовремя лечить болезни органов кроветворения и сердечно-сосудистые патологии. К врачу нужно обращаться при первых признаках НПВ.
Прогноз
При своевременном обнаружении синдрома и вовремя начатом лечении прогноз относительно благоприятный.
Синдром нижней полой вены в период вынашивания плода
Синдром НПВ может развиться при беременности. Это объясняется тем, что матка увеличена в размере и изменилось венозное кровообращение.
Чаще всего синдром диагностируется при многоплодии, крупном плоде, многоводии, нарушении свертываемости крови, гипотонии.
Как правило, синдром при беременности не приводит к каким-либо тяжелым последствиям
- Обычно отток венозной крови от нижних участков тела у беременных осуществляется через непарную и позвоночную вены и кровообращение остается в норме.
- Опасной может стать ситуация, при которой возникает легкий коллапс, что происходит при кесаревом сечении и врачи это учитывают.
- Если НПВ сдавливается маткой, может нарушиться кровообращение в почках и самой матке, а это угрожает состоянию плода, может привести к отслойке плаценты, развитию варикоза и тромбоза.
Заключение
Синдром верхней и нижней полых вен – достаточно серьезная патология, которая может угрожать жизни человека, поэтому очень важно вовремя его обнаружить и начать лечение. Особенно внимательно нужно следить за своим самочувствием, если есть предрасполагающие факторы к развитию синдрома.
Источник: https://icvtormet.ru/spravochnaya-informaciya/verhnyaya-nizhnyaya-polaya-vena
Верхняя полая вена — строение и функции, система верхней полой вены
Венозная система человеческого организма состоит из множества сосудов, которые отвечают за отведение крови от частей тела или отдельных органов. На верхнюю полую вену, расположенную в средней части грудины, возложена важная роль. Она отводит венозную кровь практически от всей верхней половины тела и головы.
Строение и функции
Стенки трубки состоят из трех слоев:
- внутренней интимы, состоящей из эндотелиальных клеток;
- среднего слоя, состоящего преимущественно из эластичных волокон, с примесью небольшого количества мышечных волокон;
- наружного слоя, состоящего из коллагеновых волокон и соединительнотканных клеток.
ВПВ находится в средней части средостения и пролегает в глубоких слоях перикарда. Рядом с ней располагаются верхняя часть легких и вилочковая железа, левый желудочек сердца и реберно-медиастинальные синусы.
Впадает сосуд в правое предсердие. Верхняя полая вена собирает кровь из плечеголовых вен, которые, в свою очередь, соединены с сосудистой системой верхнего плечевого пояса.
Также этот отдел венозной системы является собирающим бассейном шеи.
Помимо транспортной системы ВПВ выполняет регуляторную функцию.
Система
В структуру отводящей системы верхней полой вены входят достаточно крупные венозные ответвления большого круга кровообращения, отвечающие за кровоток в области головы и шеи, грудной клетки, плеч и рук, верхнего отдела брюшной полости и диафрагмы.
Несмотря на небольшую длину и сравнительно малую толщину, ВПВ испытывает огромные нагрузки, так как отвечает за процесс кровообращения обширной части человеческого организма.
За снабжение ВНВ отвечают ее основные притоки:
- непарная вена, отвечающая за отведение крови от межреберных промежутков, верхней (обращенной в грудину) части диафрагмального купола;
- наружные и внутренние яремные вены, отвечающие за кровообращение в области головы и шеи, лица, глазных впадин и оболочки мозга;
- позвоночные наружные и внутренние венозные трубки, отвечающие за процесс кровообращения в верхней и средней части позвоночного столба. Межреберных промежутков и т. д.;
- подмышечная вена, которая собирает кровь из верхних конечностей посредством ее более мелких притоков — поверхностных и глубоких вен рук, латеральных подкожных и царских вен, промежуточных сосудов локтя и т. д.;
Сама верхняя полая вена образуется соединением двух ветвей плечеголовой вены, в которые впадает пара подключичных трубок. Место слияния располагается за хрящом грудины на уровне первого ребра.
Чуть ниже, на уровне второго ребра, эта трубка входит в перикард (сердечную сумку) и соединяется с правым предсердием.
На этом небольшом промежутке, длина которого не превышает 3-4 см, в ВПВ впадает множество кровеносных трубок венозной системы, включая сосуды средостения и перикарда, верхний сегмент правой восходящего ствола (он отвечает за кровообращение в верхней части диафрагмы и брюшной полости, бронхом и пищевода).
Патологии
Близость многих жизненно важных органов и непосредственная связь с ними нередко становится причиной возникновения патологий верхней полой вены.
В отличие от более протяженных трубок, расположенных в этой области, в просвете ВПВ крайне редко образуются тромбы.
Даже при попадании сгустков из расположенных на периферии сосудов она сохраняет функциональность и довольно быстро транспортирует чужеродные элементы в сердце.
Единственной проблемой сосуда, который может значительно ухудшить состояние человека, остается синдром сдавления ВПВ. Эта патология может прогрессировать достаточно быстро, вызывая ряд симптомов, которые не всегда ассоциируются с патологией вен:
- отеки на лице, в области шеи;
- кашель, одышка и тупые боли внутри грудной клетки;
- головные боли, головокружение, обмороки и сонливость;
- судороги в руках, паралич или судороги лицевых мышц;
- тошнота, изжога;
- длительно сохраняющееся полнокровие лица и шеи, иногда верхней части грудной клетки;
- видимое увеличение подкожных вен на груди, в некоторых случаях на шее.
Спровоцировать сдавление ВПВ могут заболевания, сопровождающиеся увеличением объема тканей, находящихся вблизи сосуда.
К ним относятся онкологические опухоли органов грудной клетки (лимфомы, метастазы раковой опухоли молочной железы, саркомы мягких тканей в средостении, метастазы меланомы и т. д.
), фиброзные изменения стенки вены или прилегающих к ней структур, доброкачественные опухоли нижней части щитовидной железы и т. д. Кроме того, сдавливать ВПВ может сердце или легкие, изменившиеся вследствие хронических или инфекционных заболеваний.
Для выявления причин сдавления сосуда используются современные лучевые и волновые методы диагностики. Они позволяют определить степень изменения венозной трубки и установить причину патологии. Для восстановления ширины просвета ВПВ проводят хирургическое вмешательство или малоинвазивную операцию с установкой расширяющего стента.
Источник: https://bloodvessel.ru/krovenosnaya-sistema-cheloveka/verhnyaya-polaya-vena
Верхняя полая вена. Система верхней полой вены. Верхняя и нижняя полые вены
Несущие кровь жилы находятся вблизи сердца, поэтому при расслаблении сердечных камер они как бы присасываются к нему. За счет этих своеобразных движений в системе создается сильное давление отрицательного характера.
Сосуды, входящие в систему верхней полой вены:
- несколько жил, отходящих от стенок живота;
- сосуды, питающие шею и грудную клетку;
- вены плечевого пояса и рук;
- жилы головы и области шеи.
На руке вены подразделяются на глубокие, лежащие в мышцах, и поверхностные, проходящие практически сразу под кожей.
Кровь поступает от кончиков пальцев в тыльные вены кисти, затем следует венозное сплетение, образующееся поверхностными сосудами. Головная и основная вены – это подкожные сосуды руки. Основная вена берет свое начало от ладонной дуги и венозного сплетения кисти на тыльной стороне. Она проходит по предплечью и образует срединную вену локтя, которая используется для внутривенных инъекций.
Вены ладонных дуг разделяются на два глубоких локтевых и лучевых сосуда, которые сливаются возле локтевого сустава и получаются две плечевые вены. Затем плечевые сосуды переходят в подкрыльцовые.
Подключичная вена продолжает подкрыльцовую и не имеет ветвей. Она соединена с фасциями и надкостницей первого ребра, за счет чего увеличивается ее просвет при поднятии руки.
Кровоснабжение этой вены оснащено двумя клапанами.
Межреберные вены пролегают в межреберных промежутках и собирают кровь из грудной полости и частично передней брюшной стенки. Притоками этих сосудов являются спинная и межпозвоночная вены. Они образуются из позвоночных сплетений, расположенных внутри позвоночного канала.
Позвоночные сплетения представляют собой многократно анастомозирующие между собой сосуды, простирающиеся от затылочного отверстия до верхней части крестца. В верхнем отделе позвоночного столба мелкие сплетения перерастают в более крупные и впадают в вены позвоночника и затылка.
Циркуляция крови по полым венам проходит против силы тяжести. В результате венозная кровь испытывает на себе силу гидростатического давления, которая в норме составляет около 10 мм рт. ст. Под действием различных факторов сила тяжести может возрастать и препятствовать нормальному кровотоку. Это приводит к закупорке сосудов, деформации сосудистых стенок.
Чтобы оценить состояние полых вен, рекомендуется пройти диагностику. Наиболее информативные методы обследования:
- Ультразвук (УЗИ). Позволяет оценить проходимость сосудов, состояние их стенок, наличие воспалительных очагов. Применяется для выявления флебита, тромбоза, аневризмы, злокачественных новообразований.
- Флебография. Проводится при введении контрастного вещества в сосуд. Дает полную картину состояния и функциональных нарушений. Используется при подозрении на варикозную болезнь, неясных причинах отечности нижних конечностей и болей, острого тромбоза.
- Рентгенография. Выполняется в двух проекциях. На снимках можно увидеть смещение соседних органов на фоне патологии полой вены, места закупорки и деформации сосуда.
- Томография (компьютерная, магнитно-резонансная, спиральная). Сканирование предполагает введение контрастного вещества. Результаты показывают скорость кровотока, изменения в составе сосудистой стенки, степень сдавления, наличие тромба и его протяженность, смещение вены по отношению к другим органам и сосудам.
В норме размер нижней полой вены составляет до 2,5 см, а верхней — 1,3-1,5 см. Отклонение даже на несколько миллиметров повышает риск развития болезни. Если патологический процесс уже запущен, ему сопутствуют характерные симптомы.
Пациент страдает от отека конечностей, ноющей разлитой боли. Кожа становится бледной, синюшной, а вены под ней более выражены. При поражении ВПВ наблюдаются частые одышки в состоянии покоя, кашель, боли в груди, охриплость голоса.
Анатомия верхней и нижней полых вен
Из школьного курса анатомии известно, что полые вены несут кровь от внутренних органов к правому предсердию. К ним примыкает большое количество ответвлений, которые забирают кровь из разных отделов организма.
Анатомическое строение сосудов позволяет поддерживать внутри необходимое артериальное давление и направлять жидкость снизу вверх.
Чтобы своевременно выявить нарушение венозного кровотока, необходимо знать о принципах его работы немного больше.
Для того чтобы разобраться в сосудистой системе сердца, необходимо узнать немного его строение. Четырехкамерное сердце человека разделено перегородкой на 2 половины: левую и правую. В каждой половинке есть предсердие и желудочек. Их разделяет также перегородка, но с клапанами, позволяющими сердцу качать кровь.
Система кровообращения в сердце представлена еще аортой и легочным стволом. По аорте, отходящей от левого желудочка, кровь поступает во все органы и ткани туловища человека, кроме легких. От правого желудочка по легочной артерии кровь движется по малому кругу кровообращения, питающему бронхи и альвеолы легкого. Именно так кровь циркулирует в нашем теле.
Так как сердце по объему небольшое, то и сосудистый аппарат также представлен некрупными, но толстостенными венами. В переднем средостении сердца расположена жила, образующаяся за счет слияния левой и правой плечеголовных вен. Называется она верхняя полая вена и относится к большому кругу кровообращения. Диаметр ее доходит до 25 мм, а длина от 5 до 7,5 см.
Верхняя полая вена расположена достаточно глубоко в полости перикарда. Слева от сосуда находится восходящая часть аорты, а справа – медиастинальная плевра. Позади ее выступает передняя поверхность корня правого легкого. Вилочковая железа и правое легкое расположены спереди. Такое достаточно тесное взаимоотношение чревато сдавлением и, соответственно, ухудшением кровообращения.
Верхняя полая вена впадает в правое предсердие на уровне второго ребра и собирает кровь от головы, шеи, верхних отделов грудной клетки и рук. Нет сомнения, что этот небольшой сосуд имеет большое значение в кровеносной системе человека.
Из курса анатомии средней школы многие помнят, что обе полые вены несут кровь к сердцу.
Они имеют довольно крупный по диаметру просвет, куда помещается вся венозная кровь, оттекающая от тканей и органов нашего тела.
Направляясь к сердцу от обеих половин туловища, вены соединяются в так называемый синус, через который кровь попадает в сердце, а потом отправляется в легочный круг для насыщения кислородом.
Для того чтобы узнать какая анатомия и топография сердца, требуется немного изучить его строение. Сердце человека состоит из 4 камер, разделенных перегородкой на 2 половины: правую и левую. Каждая половина содержит желудочек и предсердие. Другим разделительным элементом служит перегородка, принимающая участие в подкачке крови.
Сложная топография венозного аппарата сердца обусловлена четырьма венами: два канала (вены система верхней полой вены) направляются к участку правого предсердия, в то же время в левое впадают две легочные.
Кроме того, в систему кровообращения еще входят аорта и легочный ствол. По аорте, ответвленной от устья левого желудочка, поток крови поступает в заданные органы и ткани человеческого туловища (кроме легких).
Путь крови пролегает от правого желудочка по легочной артерии через малый круг кровообращения, который питает альвеолы легкого и бронхи. Именно по такой схеме происходит циркуляция крови в нашем организме.
Так как наше сердце имеет довольно компактные размеры, то и сосудистый участок также состоит из небольших, но толстостенных вен.
В передней части средостения сердца находится жила, сформированная соитием левой и правой плечеголовных вен. Эта жила получила название верхняя полая вена, ее относят к большому кругу кровообращения.
Ее размеры в диаметре могут составлять до 23-25 мм, а в длине от 4,8 до 7,5 см.
Как указывает топография устье верхней полой вены находится на достаточной глубине в полости перикарда.
По левую сторону от сосуда расположена восходящая часть аорты, а по правую – медиастинальная плевра. На небольшом отдалении позади ее просматривается передняя поверхность корневого участка правого легкого.
Подобное плотное взаиморасположение грозит сдавлением, что приводит к ухудшению кровообращения.
Верхняя полая вена примыкает к правому предсердию на уровне второго ребра и наполняется кровяным потоком от шеи, головы, верхних зон грудной клетки и рук. Этот скромный по размерам кровеносный сосуд, вне всяких сомнений, играет большую роль в жизнеобеспечении человеческого организма.
Какие сосуды входят в состав системы верхней полой вены? Транспортирующие кровяной поток жилы, расположены в непосредственной близости около сердца, поэтому при расслабленном состоянии сердечных камер их притягивает к нему. Эти повторяющиеся движения создают в кровеносной системе сильное давление отрицательного характера.
Сосуды, образующие систему верхняя полая вена:
- сосуды, принимающие участие в подпитке шеи и грудной клетки;
- несколько жил, тянущихся от стенок живота;
- жилы головы и шейного отдела;
- венозные каналы плечевого пояса и рук.
Как проявляется синдром?
Симптоматика синдрома может развиться мгновенно без предвестников. Это происходит тогда, когда верхняя полая вена закупоривается атеросклеротическим тромбом. В большинстве случаев симптомы нарастают постепенно. У больного появляются:
- головная боль и головокружение;
- кашель с нарастающей одышкой;
- боли в грудной клетке;
- тошнота и дисфагия;
- изменение черт лица;
- обмороки;
- набухание вен на грудной клетке и шее;
- отечность и одутловатость лица;
- цианоз лица или грудной клетки.
Для диагностики синдрома необходимо пройти несколько исследований. Хорошо зарекомендовали себя рентгенография и допплеровское ультразвуковое исследование. С их помощью можно провести дифференцировку диагнозов и назначить соответствующее хирургическое лечение.
Симптомы синдрома могут возникнуть резко, без каких-либо либо провоцирующих факторов и предвестников. Это может произойти в тот момент, когда верхняя полая вена плотно закупоривается атеросклеротическим тромбом.
В большей части случаев для возникновения синдрома характерна следующая симптоматика:
- кашель с увеличивающимся эффектом одышки;
- приступы головной боли и головокружения;
- болевой синдром с локализацией в районе грудной клетки;
- дисфагия и тошнота;
- изменение мимики, черт лица;
- обморочные состояния;
- заметное набухание вен на шейном участке и в пределах грудной клетки;
- отечность и одутловатость лица;
- цианоз лицевого участка или отдела грудной клетки.
Для максимально точной диагностики синдрома верхняя полая вена требуется пройти ряд процедур, направленных на исследование состояния венозных каналов. К таким обследованиям относят топография, рентгенографию и допплеровское ультразвуковое исследование. Прибегнув к их помощи, вполне реально выполнить дифференцировку диагнозов и назначить наиболее эффективное хирургическое лечение.
При ухудшении общего самочувствия, при обнаружении вышеуказанных симптомов следует сразу же обратиться в медицинское учреждение за квалифицированной консультацией. Только опытный специалист сможет наиболее точно и быстро установить диагноз, а также предложить подходящие лечебные меры.
При не выявлении вовремя тромбоза верхней полой вены могут наступить плачевные состояния для здоровья.
Причины сдавления верхней полой вены
Причинами такого недуга, как синдром верхней полой вены, являются такие патологические процессы, как:
- онкологические заболевания (аденокарцинома, рак легкого);
- метастазы при раке молочной железы;
- туберкулез;
- загрудинный зоб щитовидной железы;
- сифилис;
- мягкотканая саркома и другие.
Зачастую сдавление происходит из-за прорастания злокачественной опухоли в стенку вены или ее метастазирования. Тромбоз также может вызвать повышение давления в просвете сосуда до 250-500мм.рт.ст, что чревато разрывом вены и гибелью человека.
Как уже упоминалось выше отверстие верхней полой вены может подвергнуться сдавлению. Этот недуг получил название синдром верхней полой вены.
Его течение характеризуется следующими патологическими процессами:
- онкологические заболевания (рак легкого, аденокарцинома);
- стадия распространения метастаз при раке молочной железы;
- сифилис;
- туберкулез;
- загрудинный зоб щитовидной железы;
- мягкотканый тип саркомы и другие.
Нередки случаи когда сдавление возникает из-за плотного прорастания злокачественной опухоли к одному из участков на стенке вены или по причине ее метастазирования. Тромбоз верхних полых вен (как и тромбофлебит) способен стать провоцирующим фактором, вызывающим повышение давления в просвете сосуда до 250-500мм.рт.ст, что грозит повреждением (разрывом) вены и быстрой гибелью больного.
Слияния и впадения
Какие существуют притоки верхней полой вены? Главными притоками можно назвать плечеголовные вены (правую и левую), образующиеся вследствие слияния внутренней яремной и подключичной вен и не имеющие клапанов.
Из-за постоянного низкого давления в них существует риск попадания воздуха при ранении. Левая плечеголовная вена проходит сзади рукояточной части грудины и тимуса, а за ней расположен плечеголовной ствол и левая сонная артерия.
Правая одноименная кровеносная нить начинает свой путь от грудино-ключичного сустава и прилегает к верхнему краю правой плевры.
Также притоком является непарная вена, которая снабжена клапанами, находящимися в ее устье.
Эта вена берет свое начало в брюшной полости, затем проходит по правой стороне тел позвонков и сквозь диафрагму, следуя позади пищевода к месту слияния с верхней полой веной.
Она осуществляет сбор крови от межреберных вен и органов грудной клетки. Лежит непарная вена справа на поперечных отростках грудных позвонков.
При аномалиях сердца возникает добавочная левая верхняя полая вена. В таких случаях ее можно считать нетрудоспособным притоком, который не несет нагрузку на гемодинамику.
Внутренняя яремная вена – это довольно крупная жила, входящая в систему верхней полой вены. Именно она собирает кровь из вен головы и частично шеи. Начинается она возле яремного отверстия черепа и, спускаясь вниз, образует с блуждающим нервом и общей сонной артерией сосудисто-нервный пучок.
Притоки яремной вены делятся на внутричерепные и внечерепные. К внутричерепным относятся:
- менингеальные вены;
- диплоические вены (питающие кости черепа);
- сосуды, несущие кровь к глазам;
- вены лабиринта (внутренние ухо);
- вены мозга.
К диплоическим венам относятся: височные (задняя и передняя), лобная, затылочная. Все эти вены несут кровь в пазухи твердой оболочки мозга и не имеют клапанов.
Внечерепными притоками являются:
- лицевая вена, несущая кровь от губных складок, щек, мочек ушей;
- занижнечелюстная вена.
Глоточные вены, верхние щитовидные вены и язычная впадают во внутреннюю яремную вену на средней трети шеи справа.
Промежуточная топография указывает на существование нескольких притоков верхней полой вены. К главным притокам можно отнести плечеголовные вены (правую и левую), сформированные в результате слияния подключичной и внутренней яремной вен. В них отсутствуют клапана, так как постоянное низкое давление увеличивает риск поражения при попадании воздуха.
Маршрут левой плечеголовной вены пролегает позади тимуса и рукояточной части грудины, а сразу за ней размещается левая сонная артерия и плечеголовной ствол. Путь правой одноименной кровеносной нити пролегает от грудино-ключичного сустава и переходи к верхней зоне правой плевры.
Related posts:
Источник: https://SerdceNeBoli.ru/sistema-verkhney-poloy-veny-skhema/
Верхняя полая вена
Верхняя полая вена – короткая тонкостенная вена с диаметром от 20 до 25 мм, расположенная в переднем средостении. Ее длина в среднем варьируется от пяти до восьми сантиметров.
Верхняя полая вена относится к венам большого круга кровообращения и образуется слиянием двух (левой и правой) плечеголовных вен. Она собирает венозную кровь от головы, верхних отделов грудной клетки, шеи и рук и впадает в правое предсердие.
Единственным притоком верхней полой вены является непарная вена. В отличие от многих других вен, этот сосуд не имеет клапанов.
Верхняя полая вена направлена вниз и вступает в полость перикарда на уровне второго ребра, а несколько ниже впадает в правое предсердие.
Верхнюю полую вену окружают:
- Слева – аорта (восходящая часть);
- Справа – медиастинальная плевра;
- Впереди – тимус (вилочковая железа) и правое легкое (медиастинальная часть, покрытая плеврой);
- Сзади – корень правого легкого (передняя поверхность).
Система верхней полой вены
Все сосуды, входящие в систему верхней полой вены, расположены достаточно близко к сердцу, и во время расслабления оказываются под воздействием присасывающего действия его камер. Также на них действует во время дыхательных движений грудная клетка. За счет этих факторов в системе верхней полой вены создается достаточно сильное отрицательное давление.
Главными притоками верхней полой вены являются бесклапанные плечеголовные вены. В них также всегда очень низкое давление, поэтому существует риск попадания воздуха при их ранении.
Систему верхней полой вены составляют вены:
- Области шеи и головы;
- Грудной стенки, а также некоторые вены стенок живота;
- Верхнего плечевого пояса и верхних конечностей.
Венозная кровь от грудной стенки поступает в приток верхней полой вены – непарную вену, которая вбирает кровь от межреберных вен. У непарной вены два клапана, расположенных в ее устьях.
Наружная яремная вена расположена на уровне угла нижней челюсти под ушной раковиной. В эту вену собирается кровь из тканей и органов, расположенных в голове и шее. В наружную яремную вену впадают задняя ушная, затылочная, надлопаточная и передняя яремная вены.
Внутренняя яремная вена берет свое начало около яремного отверстия черепа. Эта вена вместе с блуждающим нервом и общей сонной артерией образует пучок из сосудов и нервов шеи, а также включает в себя вены мозга, менингеальные, глазные и диплоические вены.
Позвоночные венозные сплетения, входящие в систему полой верхней вены, подразделяются на внутренние (проходящие внутри спинномозгового канала) и наружные (расположенные на поверхности тел позвонков).
Синдром сдавления верхней полой вены
Синдром сдавления верхней полой вены, проявляющийся как нарушение ее проходимости, может развиваться по нескольким причинам:
- При прогрессировании развития онкологических заболеваний. При заболевании раком легких и лимфомах часто поражаются лимфатические узлы, в непосредственной близости от которых проходит полая верхняя вена. Также к нарушению проходимости могут привести метастазы рака молочной железы, мягкотканые саркомы, меланома;
- На фоне сердечнососудистой недостаточности;
- При развитии загрудинного зоба на фоне патологии щитовидной железы;
- При прогрессировании некоторых инфекционных заболеваний, таких как сифилис, туберкулез и гистиоплазмоз;
- При наличии ятрогенных факторов;
- При идиопатическом фиброзном медиастините.
Синдром сдавления верхней полой вены в зависимости от вызвавших его причин может прогрессировать постепенно или развиваться достаточно быстро. К основным симптомам развития этого синдрома можно отнести:
- Отечность лица;
- Кашель;
- Судорожный синдром;
- Головную боль;
- Тошноту;
- Головокружение;
- Дисфагию;
- Изменение черт лица;
- Сонливость;
- Одышку;
- Обмороки;
- Боли в грудной клетке;
- Набухание вен грудной клетки, а в некоторых случаях – шеи и верхних конечностей;
- Цианоз и полнокровие верхних отделов грудной клетки и лица.
Для постановки диагноза синдрома сдавления верхней полой вены, как правило, проводится рентгенография, позволяющая выявить патологический очаг, а также определить границы и степень его распространения. Кроме того, в некоторых случаях проводят:
- Компьютерную томографию – для получения более точных данных о расположении органов средостения;
- Флебографию – для оценки протяженности очага нарушения и проведения дифференциальной диагностики между сосудистыми и внесосудистыми поражениями.
После проведенных исследований с учетом скорости прогрессирования патологического процесса решается вопрос о проведении медикаментозного лечения, химио- или лучевой терапии или операции.
В случаях, когда причиной изменений вены является тромбоз, проводят тромболитическую терапию с последующим назначением противосвертывающих препаратов (например, гепарина натрия или терапевтических доз варфарина).
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник: https://www.neboleem.net/verhnjaja-polaja-vena.php
12. Система верхней полой вены
Верхняя
полая вена (v.
cavasuperior)
собирает
кровь от вен головы, шеи, обоих верхних
конечностей, вен грудной и частично
брюшной полостей и впадает в правое
предсердие. В верхнюю полую вену
справа впадает непарная вена, а слева
— средостенные и перикардиальные вены.
Клапанов не имеет.
Непарная
вена (v.
azygos)
является
продолжением в грудную полость правой
восходящей поясничной вены (v.
lumbalisascendensdextra),
имеет
в устье два клапана.
В непарную вену
впадают полунепарная вена, пищеводные
вены, медиастинальные и перикардиальные
вены, задние межреберные вены IV—XI
и правая верхняя межреберные вены.
Полунепарная
вена (v.
hemiazygos)
является
продолжением левой восходящей поясничной
вены (v.
lumbalisascendenssinistra).
В
полунепарную вену впадают медиастинальные
и пищеводные вены, добавочная
полунепарная вена (v.
hemiazygosaccessoria),
которая
принимает I—VII
верхние межреберные вены, задние
межреберные вены.
Задние
межреберные вены (vv.
intercostalesposteriores)
собирают
кровь от тканей стенок грудной полости
и части брюшной стенки.
В каждую
заднюю межреберную вену впадают
межпозвоночная вена (v.
intervertebralis),
в
которую, в свою очередь, впадают
спинномозговые ветви (rr.
spinales)
и
вена спины (v.
dorsalis).
Во
внутренние переднее и заднее позвоночные
венозные сплетения (plexusvenosivertebralesinterni)
впадают
вены губчатого вещества позвонков
и спинномозговые вены.
Кровь от этих
сплетений оттекает в добавочную
полунепарную и непарную вены, а также
в наружные переднее и заднее позвоночные
венозные сплетения (plexusvenosivertebralesexterni),
от
которых кровь оттекает в поясничные,
крестцовые и межреберные вены и в
добавочную полунепарную и непарную
вены.
Правая
и левая плечеголовные вены (vv.
brachiocephalicaedextraetsinistra)
являются
корнями верхней полой вены. Клапанов
не имеют. Собирают кровь от верхних
конечностей, органов головы и шеи,
верхних межреберных промежутков.
Плечеголовные вены образуются при
слиянии внутренней яремной и подключичной
вен.
Глубокая
шейная вена (v.
cervicalisprofunda)
берет
начало от наружных позвоночных сплетений
и собирает кровь от мышц и вспомогательного
аппарата мышц затылочной области.
Позвоночная
вена (vvertebralis)
сопровождает
одноименную артерию, принимая кровь от
внутренних позвоночных сплетений.
Внутренняя
грудная вена (v.
thoracicainterna)
сопровождает
одноименную артерию с каждой стороны.
В нее впадают передние межреберные
вены (vv.
intercostalesanteriores),
а
корнями внутренней грудной вены являются
мышечно-диафрагмальная вена (v.
musculophrenica)
и
верхняя надчревная вена (v.
epigastricasuperior).
13. Вены головы и шеи
Внутренняя
яремная вена (v.
jugularisinterna)
является
продолжением сигмовидного синуса
твердой оболочки головного мозга, имеет
в начальном отделе верхнюю луковицу
(bulbussuperior);
выше
места слияния с подключичной веной
расположена нижняя луковица (bulbusinferior).
Над
и под нижней луковицей имеется по
одному клапану. Внутричерепными притоками
внутренней яремной вены являются глазные
вены (vv.
ophthalmicaesuperioretinferior),
вены
лабиринта (vv.
labyrinthi)
и
диплоические вены.
По
диплоическим венам (vv.
diploicae)
—
задней височной диплоической вене (v.
diploicatemporalisposterior),
передней
височной диплоической вене (v.
diploicatemporalisanterior),
лобной
диплоической вене (v.
diploica)
и
затылочной диплоической вене (v.
diploicaoccipitalis)
—
кровь оттекает от костей черепа; клапанов
не имеют.
С помощью эмиссарных вен (vv.
emissariae)
—
сосцевидной эмиссарной вены (v.
emissariamastoidea),
мыщелковой
эмиссарной вены (v.
emissariacondylaris)
и
теменной эмиссарной вены (vemissariaparietalis)
—
диплоические вены сообщаются с венами
наружных покровов головы.
-
Внечерепные
притоки внутренней яремной вены: -
1) язычная
вена (v.
lingualis),
которая
образована глубокой веной языка,
подъязычной веной, дорсальными венами
языка; -
2) лицевая
вена (v.
facialis); -
3) верхняя
щитовидная вена (v.
thyroideasuperior);
имеет
клапаны; -
4) глоточные
вены
(vv.
pharyngeales);
5) занижнечелюстная
вена
(v.
retromandibularis). Наружная
яремная вена (v.
jugularisexterna)
имеет
парные
клапаны
на уровне устья и середины шеи. В эту
вену впадают поперечные вены шеи
(vv.
transversaecolli),
передняя
яремная вена (v.
jugularisanterior),
надлопаточная
вена (v.
suprascapularis).
Подключичная
вена (v.
subclavia)
непарная,
является продолжением подмышечной
вены.
Источник: https://studfile.net/preview/4659904/page:7/

 Как убрать вены на ногах народными средствами
Как убрать вены на ногах народными средствами  Как правило, синдром при беременности не приводит к каким-либо тяжелым последствиям
Как правило, синдром при беременности не приводит к каким-либо тяжелым последствиям