Операция при остром тромбофлебите Медикаменты при остром тромбофлебите Поражение болезнью глубоких вен Первые симптомы острого тромбофлебита Причины развития тромбофлебита Острый тромбофлебит – внешние проявления
Острый тромбофлебит – самое частое осложнение при тромбозе вен нижних конечностей. Патология характеризуется воспалением стенок сосудов и образованием тромбов. Остро возникшее состояние чаще всего сопровождается тромбоэмболией – отрывом сгустка и его попаданием в кровоток с последующим закрытием просвета вены. Рассмотрим, что такое острый тромбоз, обозначим причины его возникновения, особенности развития, диагностике и методы лечения.
Интересно!
Согласно МКБ 10 данной болезни присвоены шифры I 80.0-3 в зависимости от локализации поражения.
Этиология
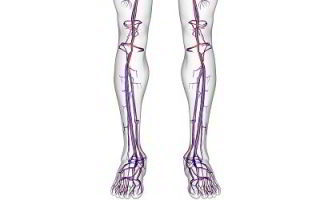
Острый тромбоз вен нижних конечностей поражает поверхностные сосуды, поскольку вероятность их повреждения выше, чем глубоких. Нередко тромбы возникают и во внутренних венах – опасность данного состояния заключается в развитии угрожающего жизни осложнения – тромбоэмболии лёгочной артерии.
Острый тромбофлебит – внешние проявления
Болезнь развивается при склонности крови к свёртыванию или застою, а также при повреждении стенки сосуда. Данные изменения могут быть вызваны следующими причинами:
- Варикозная болезнь – согласно статистическим данным чаще всего является пусковым механизмом острого тромбофлебита подкожных вен, поскольку способствует застою крови в поверхностных сосудах конечностей;
- Повторяющиеся травмы – при переломах, сильных ушибах, частых внутривенных инъекциях может нарушаться гладкость стенки сосуда, что приводит к тромбофлебиту;
- Отсутствие движений в ногах – к замедлению кровотока или застойным явлениям могу приводить состояния, при которых пациент ведёт малоподвижный образ жизни или соблюдает постельный режим после проведённого хирургического вмешательства;
- Период беременности – при вынашивании ребёнка матка частично сдавливает нижнюю полую вену, что может привести к застойным явлениям в венах нижней конечности;
- Послеродовый период – при системных перестройках организма может изменяться гормональный фон, который влияет на состояние вен и функциональность белых кровяных телец, повышая вероятность тромбоза;
- Инфекции – микробные агенты оказывают негативное воздействие на иммунитет, переключая тромбоциты в режим повышенной активации, при которой увеличивается риск образования тромбов;
- Наличие подколенной кисты – это особо опасное состояние для внутренних вен, поскольку сдавливаются сосуды ниже колена, приводя к повышенному давлению в области голени и застою в сосудах бедра;
- Гормональные сбои – от приёма некоторых препаратов кровь становится более густая и может развиваться острый венозный тромбоз;
- Опухоль – онкология оказывает негативное влияние на общее состояние организма, изменяя качественный состав крови и её вязкость. Некоторые опухоли приводят сдавливанию сосудов и развитие недостаточности кровообращения.
Причины развития тромбофлебита
Тромбофлебит может поражать любые вены, но чаще всего развивается в нижних конечностях.
Это объясняется тем, что кровь в этих отделах больше застаивается, чем в руках или области головы – сердцу приходится качать её «наверх», преодолевая силу гравитации.
Для облегчения работы присутствуют клапаны, форма которых обеспечивает движение крови только в одном направлении, но при некоторых патологиях (варикоз) они выходят из строя и приводят к застойным явлениям.
Как развивается острая форма болезни
Механизм возникновения острого тромбофлебита не отличается от хронического, но в первом случае все патогенетические изменения протекают быстрее. Пусковым механизмом обычно является травма стенки сосуда, что приводит к активации защитных клеток – тромбоцитов. Последние оседают в области повреждения и закупоривают рану, подобно цементу.
Но если присутствует застой крови по причине её повышенной вязкости или замедления кровотока – образовавшийся тромб растёт, закрывая просвет сосуда. Со временем пропускная способность уменьшается, магистраль закупоривается полностью, присоединяется воспаление и развивается тромбофлебит.
Внимание!
Когда острая патология развивается в течение нескольких часов – можно заподозрить тромбоэмболию, при которой тромб отрывается и закупоривает просвет сосуда более мелкого калибра.
Клиническая картина
Если пациент состоит в группе риска – причинный фактор в любой момент может запустить патогенез, что спровоцирует образование тромба на стенке вены и развитие тромбофлебита. Тромбоз приводит к ишемии – недостаточному притоку крови к тканям выше области повреждения. Ниже препятствия происходит повышение давления в сосудистом русле, что проявляется рядом признаков.
Основные симптомы острого тромбоза:
- Боль – резкая, распирающего характера, говорящая о закупорке и возникновение препятствия по ходу кровотока. Сердце продолжает работать, нагнетая кровь, которая давит на сгусток и «растягивает» вену. Локализуется болезненность по ходу сосуда;
- Отёк – развивается компенсаторно, говорит о реакции организма на повреждение. Позднее присоединяется воспаление. Чем выше находится тромбоз – тем сильнее отёчна конечность. При нахождении тромба в глубоких венах бедра – обычно отекает вся нога, изменится цвет кожи;
- Повышение температуры – при остро возникшей патологии развивается лихорадка, которая продолжается несколько дней, сопровождая воспаление. Если тромб рассасывается – состояние больного нормализуется.
Первые симптомы острого тромбофлебита
Если симптомы возникают постепенно, говорят об подостром тромбофлебите. В данном случае клинические проявления развиваются в течение нескольких недель – боль возникает сначала при ходьбе, затем усиливается от небольших физических нагрузок. Позднее симптом проявляется в покое, сопровождаясь умеренной отёчностью, повышением местной, а иногда и общей температуры.
Поражение подкожных вен
Острый тромбофлебит поверхностных вен отличается более лёгким течением, чем при повреждении глубоких магистралей. Пациента беспокоит распирающая боль в области расположения сосуда, которая ощущается под кожей.
Отмечается отёчность вокруг зоны поражения, если она выражена слабо – можно разглядеть синий окрас по ходу вены.
В последнем случае изменения объясняются увеличением давления и застойными явлениями, которые формируются из-за закупорки тромбами просвета магистрали.
Поражение глубоких вен
Острый тромбофлебит глубоких вен протекает наиболее тяжело, а симптомы и осложнения во многом зависят от места возникновения тромбоза:
- При локализации тромба в нижних отделах развивается отёк и воспаление в области голени, колена и стопы. Над поражённой зоной отмечается местное повышение температуры и синюшный окрас кожных покровов;
- Тромбоз глубоких вен бедра и таза – наиболее опасное состояние, поскольку оторвавшийся тромб может спровоцировать летальный исход из-за тромбоэмболии лёгочной артерии. Симптомы характеризуются болью в области бедра распирающего характера, отёком всей ноги. Наиболее часто кожа приобретает синюшный окрас.
Внимание!
При тромбофлебите бедренной или подвздошной артерий требуется срочная госпитализация и проведение неотложных мероприятий по растворению или устранению тромба.
Поражение болезнью глубоких вен
Прогноз и осложнения
Если у пациента присутствует риск возникновения тромбоза – необходимо проводить основную профилактику заболевания. При соблюдении рекомендаций врача – острое состояние не развивается, а больные всю жизнь могут прожить на поддерживающей терапии.
Если не соблюдается режим и проводится лечение острого тромбофлебита нижних конечностей – формируются стойкие нарушения кровообращения в ногах, которые могут привести к следующим нежелательным последствиям:
- Гангрене – отмиранию тканей стопы и нижней части голени. Данное состояние требует ампутации;
- Посттромботической болезни – стойкому нарушению венозного кровообращения и склонности к повторным тромбозам;
- Летальному исходу вследствие отрыва тромба и попадание в ветви лёгочной артерии.
Как распознать тромбофлебит
Если провести внешний осмотр или посмотреть на фото больной ноги – патологию можно легко диагностировать.
Обычно отмечается отёк конечности, изменение цвета кожи – она становится синей или бледной окраски. Когда поражена поверхностная вена – можно увидеть её контуры по характерному синеватому рисунку.
При тромбозе глубоких магистралей обычно отекает вся нога, кожные покровы синего или багрового цвета.
Лечение
Лечение острого тромбоза глубоких вен нижних конечностей направлено в первую очередь на улучшение кровообращения и устранение тромбов. С этой целью проводятся срочные мероприятия с применением специальных медикаментов.
Мнение специалиста!
Пациенты часто задают вопрос – что делать при обострении тромбофлебита нижних конечностей и можно ли купировать симптом в домашних условиях. При первых признаков тромбоза вен ног необходимо принять анальгетики и срочно обратиться за медицинской помощью. В стационаре проведётся комплексное обследование, врач подберёт оптимальную методику лечения.
Медикаментозная терапия
При острой форме тромбоза пациент подлежит срочной госпитализации. Целью лечения является восстановление оттока крови и устранение тромбоза. Для этого применяются фибринолитики:
- Трипсин;
- Химотрипсин;
- Урокиназа;
- Стрептокиназа;
- Фибринолизин.
Медикаменты при остром тромбофлебите
Данные препараты применяются с осторожностью и только под наблюдением врача, поскольку могут спровоцировать отрыв сгустка и его попадание в общий кровоток. Рекомендуется установка кава-фильтра и вливание физраствора для снижения вязкости крови.
В лечении тромбофлебита также применяются следующие группы препаратов:
- Антикоагулянты (Гепарин, Гирудин, Варфарин) – препятствуют образованию тромбов;
- Антиагреганты (Аспирин, Тирофибан, Дипиридамол) – влияют на белые кровяные тельца, препятствуют их склеиванию;
- Венотоники (Гинкгор Форте, Детралекс) – улучшают тонус вен и улучшают местную циркуляцию.
Описанные лекарства применяются в качестве внутривенных инъекций, некоторые – в форме мазей. Если состояние пациента нестабильное или симптомы острого тромбофлебита устранить не удаётся – показана операция.
Оперативное вмешательство
Хирургическое лечение тромбофлебита подразумевает удаление тромба, восстановление прохождение крови по искусственно созданным путям или удаление сосуда из общего русла. С этой целью выполняются следующие операции:
- Полное ушивание поражённой вены – показана при тромбозе небольших подкожных вен;
- Классическое удаление тромба с резекцией сосуда;
- Установка кава-фильтра или частичное сшивание вены – является профилактикой попадания тромбов в крупные магистрали. Делается совместно с терапией фибринолитикамии;
- Шунтирование – создание «обходного» сосуда.
Хирургия является самым эффективным методом лечения, но после проведения могут возникнуть осложнения в виде появления постоперационных тромбов или рецидива заболевания.
Операция при тромбофлебите
Реабилитация
После снятия основных симптомов острого тромбофлебита приступают к периоду восстановления. Во время его проведения необходимо укрепить стенку вен, улучшить циркуляцию крови и предотвратить повторное развитие симптомов. С этой целью широко применяются физиотерапевтические методы и ряд укрепляющих процедур.
Физиотерапия
Начальная реабилитация начинается с прохождения физиотерапевтических сеансов. Для полноценного эффекта от пациента требуется систематическое посещение кабинета врача и выполнение всех его рекомендаций. Наиболее распространены следующие методы:
- УВЧ;
- Лазеролечение;
- Прогревающие процедуры;
- Фототерапия;
- Ионофорез;
- Хвойные и радоновые ванны.
От применения наблюдается выраженный терапевтический эффект – улучшается кровообращение, уменьшается вязкость крови, снижается риск образования тромбов. Ряд процедур способствует восстановлению стенок вен и клапанного аппарата.
ЛФК
Немаловажную роль играет и лечебная физкультура – но её внедрение в программу актуально после полной стабилизации состояния больного. Умеренные упражнения способствуют восстановлению тканей конечностей и улучшению кровообращения.
Компрессионная терапия
Этот вид реабилитации острого тромбофлебита направлен на улучшение венозного оттока. Он включает:
- Использование эластичных бинтов;
- Ношение компрессионных чулков;
- Применение специальных приборов.
Во время применения происходит небольшое сдавливание поверхностных вен и повышение давления в глубоких магистралях, благодаря чему улучшается венозный отток и предотвращается образование тромбов.
При отсутствии терапии острый тромбофлебит может привести к ампутации части ноги или тромбоэмболии. При первых признаках заболевания рекомендуется обратиться к врачу и не пробовать лечить болезнь в домашних условиях.
Источник: https://NogivNorme.ru/bolezni/tromboz-i-tromboflebit/lechenie-trombozov/ostryj-tromboflebit.html
Острый тромбоз: причины, симптомы, диагностика и методы лечения
Тромбоз − достаточно распространенная патология, ею поражается до 20% всего населения планеты.
С каждым годом количество таких диагнозов увеличивается, причем большая их часть ставится представительницам женского пола.
Острый тромбоз возникает на больных венах, но встречается и на сосудах, не пораженных недугом. Недуг проявляется в любых кровеносных путях, но чаще всего наблюдается в венах ног.
Что представляет собой патология?
Для предотвращения потери крови при возникновении микротравм кровеносных сосудов внутри них формируются кровяные сгустки, называемые тромбами. Когда рана затягивается и в тромбах нет надобности, то они в здоровых венах постепенно исчезают.
Острый тромбоз возникает на больных венах, но встречается и на сосудах, не пораженных недугом
В некоторых ситуациях сгустки образуются, когда нет повреждения сосудов. Если ими закрывается просвет сосуда на 75% и больше, то кровь практически не поступает туда. В результате доступ кислорода к этому участку ограничен, здесь происходит скопление продуктов обмена веществ. Когда просвет закрывается на 90%, то кислород совсем не проходит, и наступает гибель клеток.
Под влиянием каких причин возникает?
Недуг вызывается влиянием многих факторов. Различают две группы причин, которые могут быть:
- Первичными, зависящими от наследственной предрасположенности к сбоям в процессе свертываемости крови (то есть у человека от рождения слабые стенки вен, слабая функция у клапанов, варикозное расширение вен).
- Вторичными, появляющимися под воздействием внешних факторов.
К причинам второй группы относят:
В некоторых ситуациях сгустки образуются, когда нет повреждения сосудов
- травмирование и перелом ноги, операция на нижних конечностях. В этих случаях происходит кровотечение и образуется высокий уровень тромбопластина, меняющего структуру крови, что приводит к возникновению сгустков;
- парез или паралич ног. При таких состояниях мышцы атрофируются, а движение крови происходит медленнее, при этом наблюдается склеивание тромбоцитов;
- излишек массы тела приводит к выработке вещества лептина, который провоцирует тромбообразование;
- онкологические заболевания вызывают повышенную свертываемость крови;
- нарушения на гормональном уровне чреваты нарушениями в кровотоке и его загустению;
- различные септические процессы, происходящие в результате ожогов, заражения крови, туберкулеза, образования гнойников, вызывают появление токсинов, из-за которых увеличиваются тромботические вещества.
Кроме этого, риск тромбообразования усиливается при наличии таких факторов:
В результате доступ кислорода к этому участку ограничен, здесь происходит скопление продуктов обмена веществ
- малоподвижном образе жизни;
- чрезмерных физических нагрузках;
- беременности;
- заболевании сахарным диабетом;
- нарушениях в сердечной деятельности;
- преклонном возрасте;
- табакокурении;
- применении лекарственных препаратов, способствующих сгущению крови;
- длительном лечении с постельным режимом.
Систематизация
В зависимости от того, как крепится кровяной сгусток к стенке венозного сосуда, выделяют разные виды тромбозных бляшек. Тромбоз бывает:
В зависимости от того, как крепится кровяной сгусток к стенке венозного сосуда, выделяют разные виды тромбозных бляшек
- пристеночным, когда бляшка нарастает на стенке и движению крови не препятствует. Считается наименее опасным;
- смешанным. Тромб передвигается внутри полости, то поднимаясь, то опускаясь по ней;
- окклюзионным. Бляшкой закрывается весь просвет сосуда;
- флотирующим. Тромб прикреплен к стенке одной стороной, а другая его часть подвижна и колеблется внутри вены. Существует большой риск отрыва такого сгустка и закупорки им вены;
- мультифокальным, когда тромбообразование возникает в различных местах.
Определяют и разные формы тромбозной патологии ног по локализации: в поверхностно расположенных венах или в глубоких.
Симптоматика проявления болезни
Острый тромбоз глубоких вен нижних конечностей у большинства пациентов протекает без особых симптомов. Когда недуг диагностируется, то это уже происходит обычно на поздних стадиях.
Острый тромбоз глубоких вен нижних конечностей у большинства пациентов протекает без особых симптомов
Начальные проявления симптомов возникают неожиданно, но при этом они нечеткие. При таких состояниях отмечается:
- чувство тяжести в ногах;
- болезненные ощущения в зоне размещения пораженного сосуда;
- при нагрузке на больную ногу болевой синдром увеличивается;
- нередко сопровождается жаром, повышенной температурой до 39 градусов;
- поверхность кожи краснеет из-за гиперемии;
- ночной сон сопровождается судорогами.
Больная конечность при ощупывании кажется горячей, касания вызывают боль, возникают отечности. Кожные покровы немного ниже того места, где находится тромб, выглядят светлее, блестят, позже приобретают синеватый оттенок. Вены выпячиваются над поверхностью, они увеличенные и уплотненные, вокруг них видна мелкая сосудистая сетка. Они болезненны, особенно при смене погодных условий.
Больная конечность при ощупывании кажется горячей, касания вызывают боль, возникают отечности.
Утром встать на ноги удается с трудом, ступни болят. Чтобы нормально передвигаться, требуется немного размять конечности для увеличения притока крови. В конце дня снова одолевают болевые приступы давяще-ноющего, распирающего характера. Ноги по этой причине могут непроизвольно дергаться.
Нередко нижние конечности немеют, пропадает чувствительность, в них будто бы ощущаются «мурашки». Пораженная нога внешне выглядит несколько больше здоровой. Кожный покров становится намного тоньше. Боли возникают не только при нагрузке (подъем по лестнице), но и при передвижении по ровному пространству.
Как диагностируют?
Для подтверждения диагноза тромбоза глубоких вен нижних конечностей пользуются различными методами:
Нередко нижние конечности немеют, пропадает чувствительность, в них будто бы ощущаются «мурашки»
- Рентгеноконтрастной флебографией удается получить наиболее точные результаты по определению тромбозов.
- Ультразвуковыми методами дуплексного и допплеровского сканирования определяют место расположения бляшек и их вид.
- Плетизмографией устанавливают скорость, с которой наполняются полости сосудов в области голеней.
- МРТ-флебографией пользуются для выявления всех отрезков вен, где присутствует тромбоз и есть нарушения кровенаполнения сосудов.
Применяются и другие способы для установления точного диагноза. В этих целях пользуются маршевой пробой, тестом Хоманса, тестом Ловенберга, симптомом Лискера, Лувеля.
Чем опасна болезнь?
Острый тромбоз вен нижних конечностей опасен своими последствиями. Наиболее угрожающим считается осложнение в виде тромбоэмболии легочной артерии (ТЭЛА). При нем при неполной закупорке артерии возникает сердечная недостаточность, при полном перекрытии наступает внезапный летальный исход.
Острый тромбоз вен нижних конечностей опасен своими последствиями
Из других серьезных последствий тромбоза на ногах стоит отметить венозную недостаточность, протекающую в хронической форме. При этом отмечается высокое давление крови в конечностях во время передвижения, плохое функционирование клапанов.
У многих пациентов происходит развитие посттравматической болезни, что в половине случаев заканчивается инвалидизацией.
При отсутствии лечения возможна гангрена пораженной конечности.
Способы лечения
Лечить острый тромбоз глубоких вен нижних конечностей следует только комплексно. Пациентов помещают стационарные условия. Больному предписывают соблюдение постельного режима с размещением ноги в слегка приподнятом состоянии.
Из лекарственных средств назначают прием антикоагулянтов (перорально или внутривенно). На начальных стадиях проводят тромболитическое лечение для растворения кровяных сгустков.
Такие препараты необходимо принимать, четко следуя предписаниям врача, так как у них много побочных эффектов.
Лечить острый тромбоз глубоких вен нижних конечностей следует только комплексно
Из лекарственных средств чаще всего пользуются:
- «Гепарином»;
- «Клексаном»;
- «Фраксипарином».
Улучшения кровоснабжения в больных органах достигают приемом «Флекситала», «Трентала», «Пентоксифиллина».
Применяются и лекарственные препараты для снятия болевых проявлений, отечностей, воспалений, для разжижения крови − «Аспирин», «Вольтарен», «Индометацин».
Если обнаружена флотирующая форма тромбоза, то в этом случае пользуются кава-фильтром, который вводится непосредственно в пораженную вену. Приспособление мешает продвижению бляшки выше по движению кровяного потока. Это своего рода ловушка для флотирующего тромба. Кава-фильтры – хорошее решение для тех пациентов, которым противопоказано применение антикоагулянтов.
Оперативные способы назначают при опасности перекрытия легочной артерии, в случае восходящего тромбофлебита
На поздних стадиях патологии показано хирургическое вмешательство – тромбэктомия. Во время операции механическим путем убирают кровяные закупорки. Оперативные способы назначают при опасности перекрытия легочной артерии, в случае восходящего тромбофлебита, при флотирующих тромбах (если не помогли другие методы терапии), если есть угроза расплавления кровяного сгустка гнойной субстанцией.
Профилактические меры
Чтобы не допустить развития рецидива болезни, нужно:
- после операции вести активный образ жизни, посещать занятия лечебной физкультурой, заниматься гимнастикой;
- носить специальные чулки или пользоваться эластичным бинтом для фиксации пораженной конечности;
- отказаться от вредных привычек, в частности, курения;
- при сидячей работе ноги следует ставить на специальную подставку, чтобы не сдавливались вены;
- подбирать только комфортную обувь по размеру с маленьким каблучком;
- ежедневно совершать пешие прогулки на свежем воздухе;
- постоянно следить за содержанием сахара и холестерина в крови, принимать назначенные лекарственные препараты.
Важно помнить, что несвоевременное лечение – это огромный риск серьезных осложнений, поэтому нужно периодически посещать лечащего доктора.
Вам также может понравиться
Источник: https://ivarikoz.ru/bolezni-ven/ostryj-tromboz.html
Восходящий тромбофлебит поверхностных вен нижних конечностей
Признаки восходящего тромбофлебита
Признаки патологии зависят от того, какая имеет место форма заболевания. Поражение вен нижних конечностей может носить как острую, так и хроническую форму течения.
Острый восходящий тромбофлебит – достаточно часто диагностируемая в практике врачей патология, но именно она представляет для пациента и его здоровья серьезную угрозу в виде многих опасных осложнений и последствий.
При диагностировании острого восходящего тромбофлебита есть риск перехода воспалительного процесса на более глубокие уровни, поражая большие вены ног, а также развитие тромбоэмболии, поражающей легочную артерию.
Для острой формы восходящего тромбофлебита характерны следующие симптомы:
- Боль и отечность, гиперемия – все признаки воспалительного процесса.
- Увеличение температуры тела у пациента до 38.5–39 градусов и чувство озноба и жара, которые чередуют друг друга.
- Слабость и общее недомогание, отчётливое прощупывание в месте поражения вены тромбов инфильтрата с четким его разграничением.
- Проявление на поверхности ног варикозных узлов и боль при ходьбе.
- Увеличение в размере лимфатических узлов в области паховых зон.
В отношении хронической формы восходящего тромбофлебита – патология может протекать латентно без признаков. Но при стечении определенных факторов – будет проявлять себя практически такой же симптоматикой, как и при острой форме восходящего тромбофлебита. Чаще всего это приступы боли, усиливающиеся при ходьбе, отечность ног и кожа приобретает красноватый оттенок.
Причины патологии
Причинами развития восходящего тромбофлебита может быть:
- Диагностирование у пациента тромбоза глубоких вен и наследственная предрасположенность.
- Варикозное расширение вен и туберкулез.
- Злокачественные новообразования и изменения состава крови, в частности ее сгущение и застой.
- Лишний вес и беременность, оперативное вмешательство и частое введение лекарственных препаратов внутривенно.
- Малоподвижный образ жизни и сидячая работа.
Группа риска
В данном вопросе медики выделяют определенную группу пациентов, которые наиболее сильно подвержены поражению таким заболеванием, как восходящий тромбофлебит поверхностных вен нижних конечностей. В частности, речь идет о следующих категориях населения:
- Люди, ведущие малоактивный образ жизни, проводя большую часть времени в сидячем положении.
- Пациенты, которые ранее перенесли оперативное вмешательство любой сложности и характера, и в силу чего вынуждены долгое время находиться в горизонтальном положении, соблюдая постельный режим.
- Если у больного диагностирован варикоз или же все, у кого выявлен антифосфолипидный синдром.
- Беременная женщина, у которой наибольший риск, вероятность развития восходящего тромбофлебита возникает именно в период родоразрешения, при родовых потугах.
- Все, кто имеет лишний вес и определенную степень ожирения.
Принципы лечения
Но самолечение восходящего тромбофлебита – комплексное, и состоит из следующих пунктов:
- После того как проведена диагностика и обследование, больной помещается в стационар, ему прописывают строгий постельный режим.
- На протяжении всего курса ноги пациента должны находиться в постоянном приподнятом состоянии, на возвышенности, а для того, чтобы зафиксировать тромб используют эластичные бинты.
- Врачом назначается курс приема препаратов, отнесенных по своему составу к группе антикоагулянтов и флеботоников, а также курсом прохождение противовоспалительной терапии с приемом медикаментозных средств.
- Помимо таблеток прописывают и препараты для внешней обработки ног – мази и гели, в состав которых входит гепарин.
- В отдельных ситуациях, согласно показаниям лечащего врача – УВЧ терапевтический курс процедур.
В случае развития восходящего тромбофлебита, поражающего большую и малую подкожные вены, при которой тромб распространился выше уровня середины бедра – показано проведение оперативного вмешательства.
Лечение острой форма патологии
В вопросе лечения острой формы восходящего тромбофлебита немаловажное значение имеет общее состояние сосудистой сетки ног, месторасположения самого тромба, а также то, где расположена пораженная вена. Согласно медицинской практике – в большинстве своем проводят комплексное лечение, с применением консервативных и местных терапевтических методик.
Последняя включает в себя такие мероприятия, как:
- Нанесение мази для наружного применения, в состав которых входит гепарин – они позволяют укрепить стенки сосудов.
- Холодные и спиртовые компрессы, с обязательной фиксацией ног эластичными бантами.
- Курс препаратов, способных стабилизировать ток крови по сосудистой сетке, венам ног.
- Прием лекарств, отнесенных к ингибиторной группе, а также обезболивающих средств.
После того как купирована острая форма восходящего тромбофлебита, самого воспалительного процесса – состояние вен будет поддерживаться при помощи определенных физиотерапевтических процедур.
Таковыми могут быть прогревание при помощи УВЧ, лечение посредством лампы соллюкс.
После курса терапии пациенту показана жесткая фиксация вен при помощи бинтов, а также назначается курс приема флебодинамических препаратов.
В каких случаях показано хирургическое вмешательство
В вопросе проведения операции как метода лечения восходящего тромбофлебита, то она показана в случае:
- Растворения закупоривающего тромба.
- Если есть высокая вероятность развития эмболии легочной артерии.
- Поражение подвижных вен, а также местоположение тромба и закупорки вены выше среднего уровня бедра.
Чаще всего оперативное вмешательство проводится при помощи лазера. В этом случае прогревается стенка пораженного сосуда выше уровня расположения тромба, закупорки. А также проводится и кроссэктомия – в данном случае имеет место перевязка сосуда.
Профилактические меры
- Вести активный образ жизни, а если работа сидячая – каждый час вставать и делать 5-минутную разминку для ног.
- Регулярно, с утра выполнять комплекс специальных упражнений для ног, и если забываете или нет возможности регулярно делать зарядку – больше ходите пешком.
- Принимайте регулярно витамины, специальные настойки, такую, как зверобойная, соки и морсы, в частности клюквенный, которые укрепят сосуды, способствуя поддержанию их тонуса.
- Меньше посещайте бани и сауны – высокие температуры не самым лучшим образом сказываются на состоянии вен и их стенок.
- Старайтесь носить удобную обувь, с ортопедическими стельками, на небольшом каблуке.
- Регулярно ходите в компрессионном белье, что позволит поддержать стенки вен и сосудов.
Не стоит забывать и о правильном и полноценном питании, богатым на витамины и полезные макро- и микроэлементы, в меньшей степени отдавая предпочтение солениям и копчениям, жареным блюдам. Курение и употребление алкоголя – не самые лучшие привычки, которые сказываются на состоянии сосудов и от которых следует отказаться.
Восходящий тромбофлебит поверхностных вен нижних конечностей Ссылка на основную публикацию
Источник: https://NaNogah.com/vessels/voshodjashhij-tromboflebit-nizhnih-konechnostey.html
Восходящий тромбофлебит
Много научных работ, энциклопедических данных посвящено болезни восходящий тромбофлебит. Люди хотят знать о природе возникновения болезни, способах лечения.
Восходящий тромбофлебит – поражение стенок сосудов, где формируются тромбы, перекрывающие просвет в артериях, сосудах. Чаще заболевание, поражающее вены на ногах или других частях тела – последствие варикоза.
Диагноз устанавливается, если заболевание подкожной вены бедра или паховой области преобразуется из патологии низкорасположенных вен на ногах.
При переходе заболевания из подкожной вены небольшого размера в крупные сосуды существует риск отрыва, перемещения сгустка крови, что провоцирует эмболию легочной артерии. Такой вариант развития заканчивается смертью.
Симптоматика
Симптомы заболевания часто ярко представлены, сложности в диагностировании не вызывают.
Распространенные симптомы:
- Постоянное присутствие чувства распирания бедра, голени;
- Чувство тяжести;
- Кожа по длине пораженной вены ноги красная, воспалённая;
- Боль в области голени, бедра, усиливается при движении;
- Слабость, постоянное чувство недомогания;
- Увеличение температуры.
Клиническую картину определяют по состоянию подкожной вены, локализации тромбов, их количества, подвижности. Значение придается воспалению в тканях нижних конечностей, расположенных около поврежденной вены. На фоне симптомов, указанных факторов заболевание разделяют на виды и формы.
Восходящий тромбофлебит чаще ярко представлен по ходу вены, может проявляться на небольших участках. Опасным считается заболевание, развивающееся в большой подкожной вене. Высока вероятность перемещения тромба в глубокий сосуд, например, в области бедра. Появляется риск легочной эмболии.
При таком поражении сосудов редко появляется отечность нижних конечностей. На ощупь по ходу пораженного участка прощупывается инфильтрат, напоминающий плотный шнур, создающий болевые ощущения. При диагностировании имеет значение определение присутствия в вене тромба, его точное расположение.
Заболевание создает опасность для жизни, поэтому важно вовремя обратиться за медицинской помощью к флебологу. Они помогут справиться с заболеванием, вовремя предотвратят осложнения.
Острая форма протекания
Острый восходящий тромбофлебит – сложное последствие варикозной болезни. Такая форма заболевания несет риск летального исхода – наблюдается флотирующий тромб в вене, заболевание из небольшой подкожной вены быстро перемещается в глубокую вену бедра. Это грозит поражением лёгочной артерии.
Признаки острой формы восходящего тромбофлебита:
- Симптомы, воспаления вен – отечность, покраснения, боль, гиперемия, лимфангоиты, инфильтраты пораженных вен нижних конечностей.
- Постоянная слабость, частое чувство недомогания.
- Около пораженной вены прощупывается наличие инфильтрата в виде шнура.
- Повышение температуры тела.
Группа риска
Существуют люди, склонные к развитию восходящего тромбофлебита вен нижних конечностей. У них высока вероятность появления заболевания.
- Люди, большую часть времени находящиеся в положении сидя.
- Люди, вынужденные лежать в постели длительное время после хирургического вмешательства.
- Люди с варикозом.
- Люди, страдающие гипергомоцистоинемией, антифосфолипидным синдромом.
- Беременные женщины, особенно во время родов.
- Люди с лишним весом.
- Пожилые люди, предпочитающие малоподвижный образ жизни.
Если человек нашел себя в списке, стоит внимательно относиться к состоянию своих вен, внести корректировки в образ жизни.
Основные принципы лечения
При первых проявлениях восходящего тромбофлебита подкожной вены стоит обращаться в медицинское учреждение – врачи проведут диагностику, назначат лечение. Борьба с заболеванием проводится:
- Консервативным способом;
- Хирургическим вмешательством.
Иногда целесообразно комплексное лечение тромбофлебита вен нижних конечностей.
Основные принципы терапии
Единственный способ радикальной борьбы с заболеванием – хирургическое вмешательство. Благодаря операции можно остановить развитие болезни, предотвратить возникновение рецидивов.
При патологии неизменных вен нижних конечностей эффективно консервативное лечение. Если произошло поражение большой или малой подкожной вены, назначается операция, выполняемая максимально быстро.
Цель – прекращение распространения поражения на глубокие вены, в частности бедра.
Лечение восходящего тромбофлебита носит комплексный характер.
- После диагностирования заболевания пациент помещается в стационар с соблюдением постельного режима.
- Ноги в постоянном возвышенном состоянии.
- Для фиксации тромба используется эластичный бинт.
- Назначается прием антикоагулянтов, флеботоников.
- Назначается курс противовоспалительной терапии медикаментозными препаратами.
- Проводится местная терапия с применением мазей, гелей гепарином.
- Иногда лечение включает курс УВЧ-терапии.
При патологии большой подкожной вены, когда сгусток располагается выше середины бедра, или при поражении малой подкожной вены назначается лечение в виде операции.
Лечение острой формы заболевания
На лечение острой формы болезни оказывают влияние факторы:
- Состояние сосудов нижних конечностей;
- Расположение тромба;
- Расположение пораженных вен.
Часто используется консервативное лечение с медикаментозной, местной терапией, чаще в стационаре.
Местная терапия включает:
- Использование мазей с гепарином.
- Полу спиртовые, холодные компрессы.
- Фиксация эластичным бинтом.
- Прием препаратов, стабилизирующих кровообращение.
- Прием ингибиторов.
- Обезболивающие лекарственные средства.
После купирования острой формы воспаления, лечение продолжается с использованием физиопроцедур. Применяется УВЧ-терапия, лечение лампой соллюкс, терапия диаметральными токами, ионофорез с гепарином. В первые два месяца после проведения терапии назначается фиксация нижних конечностей в области поражённой вены эластичным бинтом, прием флебодинамических лекарственных средств.
Операция проводится в случаях:
- Растворение тромба.
- Риск развития эмболии легочной артерии.
- Поражение острой формы большой, малой подкожной вены, при расположении тромба выше середины бедра.
Для удаления тромба часто применяют лазерную облитерацию, основанную на прогревании стенки сосуда выше расположения тромба. Проводится операция кроссэктомия – перевязка поверхностного сосуда в месте перехода в глубокую, проводится под местным наркозом.
Профилактические мероприятия
Людям, входящим в группу риска развития восходящего тромбофлебита, стоит прислушаться к рекомендациям флеболога:
- Вести активную жизнь.
- Регулярно выполнять комплекс упражнений для нижних конечностей, являющихся профилактическими мерами развития болезни вен.
- Больше ходить пешком.
- Поддерживать тонус сосудов – пить витаминные напитки, например, клюквенный морс, настойку зверобоя.
- Не стоять долго в одном положении.
- Не увлекаться банями, саунами.
- Не подвергать организм обезвоживанию.
- Выбирать удобную обувь, без высокого каблука.
- Использовать ортопедические стельки.
- Отдых организовывать в положении лежа, со слегка приподнятыми ногами.
- Носить компрессионное белье.
Источник: https://OtNogi.ru/bolezn/tromboz/vosxodyashhij-tromboflebit.html
Восходящий тромбофлебит
Восходящий тромбофлебит – это патологическое состояние, характеризующееся распространением тромботического процесса из поверхностных вен нижних конечностей в проксимальном направлении. Переход на глубокое венозное русло сопровождается интенсивной болью, отеком, цианозом, расширением подкожных сосудов на стороне поражения, создает реальную угрозу легочной эмболии. Патологию подтверждают результатами УЗДС и флебографии венозной системы, теста на уровень D-димера в крови. Лечение предполагает сочетание консервативных (медикаменты, эластическая компрессия) и хирургических методов.
Восходящий тромбофлебит является наиболее распространенной острой патологией, требующей оказания неотложной хирургической помощи. В течение жизни он развивается у 20–40% людей, наблюдаясь у 56–160 человек на 100 тыс. населения в год.
Согласно данным клинического и ультразвукового исследований, переход тромботической окклюзии с поверхностных на глубокие вены отмечается в 6,8–40% случаев. Это создает реальную угрозу для пациента, способствуя развитию легочной тромбоэмболии.
Заболевание характерно для всех возрастных групп, но обычно встречается среди людей старше 60 лет. Женщины страдают в 2–4 раза чаще мужчин.
Восходящий тромбофлебит
Развитие восходящего тромбофлебита подчиняется общим закономерностям тромбообразования в венозной системе. Явления стаза с ретроградным и турбулентным током крови, коагуляционными расстройствами и эндотелиальным повреждением становятся основой его формирования. К пусковым факторам относят следующие:
- Варикозная болезнь. Являясь наиболее значимой причиной восходящего процесса, наблюдается у 68–95% пациентов. Тромбофлебит возникает как острое осложнение варикоза в системе большой или малой подкожных вен, указывая на неэффективность терапии основного заболевания.
- Травмы и операции. Патология развивается под влиянием травм (переломов, ушибов, разрывов мягких тканей) и операций. Чаще осложняет хирургические вмешательства на органах брюшной и грудной полостей, тазобедренном суставе. Отмечена роль сосудистой катетеризации, эндовенозной термооблитерации (лазерной, радиочастотной).
- Хроническая патология. Распространению тромбофлебита в восходящем направлении способствуют заболевания, сопровождающиеся феноменом гиперкоагуляции. У многих пациентов флебологического профиля выявляют аутоиммунную патологию, злокачественные новообразования, тромбофилии (48% случаев).
- Беременность и послеродовый период. У большинства женщин тромбозы и тромбофлебиты развиваются во II и III триместрах беременности, чему способствуют гормональные сдвиги, снижение фибринолитической активности крови. Значимым фактором прогрессирования являются роды, что связано с внутритазовым напряжением, выбросом в кровь тканевого тромбопластина после отделения плаценты.
Вероятность патологии повышается при длительном обездвиживании – иммобилизации, строгом постельном режиме, параличах. Значимыми факторами риска являются ожирение, прием гормональных препаратов (оральных контрацептивов, проведение заместительной терапии), наличие тромбозов и восходящих тромбофлебитов в анамнезе.
При несостоятельности клапанов извитые и расширенные вены депонируют большое количество крови, локальная гемодинамика замедляется и становится турбулентной.
Застойные процессы инициируют гипоксию и эндотелиальное повреждение с выбросом провоспалительных медиаторов, лейкоцитарной инфильтрацией стенки. Обнажение субэндотелиальных структур, в частности, коллагена, активирует тромбоциты, усиливает их адгезию и агрегацию.
В зоне микротравмы снижается содержание тканевого активатора плазминогена, что сопровождается угнетением фибринолиза.
Существенную роль в тромбообразовании играет венозный стаз.
Застойные явления ослабляют защитные механизмы (разведение кровью активированных факторов свертывания, их вымывание и смешивание с ингибиторами), способствуя накоплению тромботического материала.
Прогрессирующая обструкция ведет к дальнейшему ухудшению гемодинамических показателей. Протяженные флебит и перифлебит, как и распространенный венозный рефлюкс, способствуют переходу воспаления и тромбоза на проксимальные участки.
На скорость развития патологии влияют многие факторы: состояние венозной стенки, степень выраженности варикоза, возраст пациента, сопутствующие состояния, но прежде всего – локализация первичного тромботического очага.
При клапанных дефектах тромб легче проникает сквозь сафено-феморальное соустье в бедренную вену, где сгусток быстро становится флотирующим.
Реже переход в глубокое русло осуществляется через сафено-подколенную зону или несостоятельные перфоранты.
Систематизацию восходящего тромбофлебита осуществляют исходя из локализации и распространенности патологии. Классификация, которую чаще всего используют в научной и практической флебологии, содержит несколько типов тромботического поражения:
- I тип. Тромбофлебит дистальных участков (ствола или притоков). Это пока еще локализованный процесс без восходящего распространения.
- II тип. Верхняя граница тромба достигает проксимальных участков, но без поражения сафено-бедренного или сафено-подколенного соустий.
- III тип. Наблюдается переход тромботического воспаления на глубокие венозные сегменты.
- IV тип. Поражение приустьевых отделов отсутствует, но процесс распространяется через несостоятельные перфорантные вены голени и бедра.
- V тип. Любой вариант, сочетающийся с изолированным тромбозом глубоких сосудов одноименной или противоположной конечности.
Представленная классификация позволяет прогнозировать течение заболевания и сформировать правильную лечебную тактику.
Другие авторы выделяют 4 формы тромбофлебита – локальный (поражение одного или нескольких крупных притоков), распространенный (переход процесса на стволы поверхностных вен голени или бедра), субтотальный (тромбообразование в малой подкожной вене достигает подколенной ямки, а в большой – ее верхней трети), тотальный (тромботический процесс охватывает соустья).
Внешние признаки в поверхностном русле включают эритему и напряжение кожи над пораженными участками. Конечность отекает, тромбированный сосуд пальпируется как плотный болезненный тяж, окруженный зоной локальной гипертермии. Для острого тромбоза характерны боли в икроножных мышцах, нарастающие при физических нагрузках. С первых дней болезни, обычно в вечерние часы, возникает лихорадка.
Достоверным признаком острого флеботромбоза голени является болезненность икроножных мышц при их сжатии пальцами либо манжетой сфигмоманометра. При поражении бедренной вены симптомы становятся более выраженными. Окклюзия сафено-феморального анастомоза сопровождается резкой отечностью практически всей конечности.
Она увеличивается в объеме, приобретает цианотичную окраску, выраженность которой усиливается по периферии. В дистальной части бедра и голени наблюдают расширенную поверхностную сеть. Венозная гипертензия, возникающая при тромбировании устья большой подкожной вены, передается на анастомозы противоположной стороны.
Проксимальное распространение тромбоза, нарастающая обструкция коллатералей, декомпенсация гемодинамики делают клиническую симптоматику максимально выраженной. Болевой синдром усиливается, переходя на бедренную и паховую зоны. Отекает вся конечность – от стопы до пупартовой складки, охватывая мошонку, ягодицы, переднюю стенку живота на пораженной стороне.
Течение восходящего тромбофлебита сложно прогнозировать.
Скорость распространения иногда достигает 35 см в сутки, но даже в этих случаях развитие бывает бессимптомным, что существенно затрудняет клиническую диагностику.
При неполной обструкции латентное течение связывают с сохранением адекватного оттока крови. В такой ситуации тромбы становятся флотирующими и фрагментируются, что создает угрозу эмболизации.
Опасность восходящего тромбофлебита обусловлена распространением процесса на глубокую венозную систему, с чем связан значительный риск эмболии легочной артерии. Явные симптомы ТЭЛА выявляют у 5,6–28% лиц, но многие эпизоды остаются нераспознанными из-за субклинического течения.
Летальность при таком грозном осложнении может достигать 10%. Даже на фоне адекватной лечебной коррекции существует риск рецидива тромботической обструкции, возрастающий в условиях рефлюкса из глубоких вен и хронической гиперкоагуляции (18–42% случаев).
В отдаленный сроки наблюдается развитие посттромботического синдрома с явлениями хронической венозной недостаточности.
Специфика восходящего тромбофлебита такова, что даже при тщательном физикальном обследовании точно определить верхнюю границу тромбирования не представляется возможным. У трети пациентов распространенность окклюзии выше предполагаемой по клиническим данным на 15–20 см, что требует использования более информативных методов диагностики:
- УЗДС венозной системы. Позволяет определить расположение, наличие флотации, уточнить границу тромба, выявить его распространение на вены глубокой системы. Благодаря этим критериям можно прогнозировать дальнейшее течение патологии и риск возникновения ТЭЛА. При сегментарном УЗ ангиосканировании определяют проходимость магистральных сосудов, состоятельность клапанов, величину и длительность ретроградного кровотока.
- Рентгеноконтрастная флебография. Показана при переходе тромбофлебита на глубокие сосуды выше уровня паховой складки. По результатам исследования определяют не только наличие либо отсутствие обтурации, но также ее локализацию, характер и выраженность, пути коллатерального кровотока. Венография из диагностической процедуры при необходимости может сразу перейти в лечебную (для имплантации кава-фильтра, катетерной тромбэктомии).
- Анализ крови на D-димер. Определять продукты деградации фибрина, особенно D-димер, рекомендуют в ранние сроки тромбоза для установления окклюзии глубоких сегментов. Тест обладает высокой чувствительностью, но низкой специфичностью – повышение показателя вероятно при многих сопутствующих состояниях (опухолях, воспалительных заболеваниях, беременности и др.).
- Томографические методики. Распространение тромботических масс на илеофеморальный сегмент и высокий риск ТЭЛА создают необходимость в проведении КТ малого таза и легких с контрастным усилением, что дает возможность точно визуализировать сосуды и определить давность тромбов. МРТ обладает более высокой, по сравнению с УЗДС, информативностью в отношении исследования вен голени и таза.
Дифференцировать восходящий тромбофлебит приходится с целлюлитом, узловой эритемой, артериальными тромбозами. Иногда возникает необходимость исключить лимфангоит, панникулит, периостит. Точный диагноз хирургу-флебологу удается установить на основании данных клинического обследования, подкрепленных результатами инструментально-лабораторных методов.
Пациентов с острым процессом в экстренном порядке госпитализируют в профильный стационар (сосудистое отделение). Чтобы предупредить поражение глубоких сегментов и легочную эмболию, такие случаи требуют активной терапевтической тактики и комплексного подхода. Лечение основано на использовании нескольких методов:
- Медикаменты. Системной фармакотерапии отводится одно из главных мест в лечебной коррекции. Назначение антикоагулянтов (низкомолекулярных гепаринов, фондапаринукса), нестероидных противовоспалительных средств, венотоников (гидроксиэтилрутозидов, диосмина, гесперидина) патогенетически обосновано и необходимо. Локальное воздействие оказывают гели и мази с гепарином, НПВС.
- Компрессионная терапия. В острой стадии для улучшения венозного оттока используют эластичные бинты средней растяжимости. При уменьшении отечности и выраженности воспаления (спустя 7–10 дней) рекомендуют носить изделия медицинского трикотажа (колготы, чулки) 2 класса компрессии.
- Хирургическая коррекция. Операция признается наиболее результативным способом предупреждения осложнений. Если тромбоз не достигает остиального клапана, то выполняют перевязку сафено-феморального соединения. Поражение бедренного сегмента требует экстренной операции – тромбэктомии и кроссэктомии (по методу Троянова-Тренделенбурга) с дальнейшей терапией антикоагулянтами.
В остром и послеоперационном периодах рекомендуют сохранять физическую активность, избегая длительного постельного режима. Среди физиотерапевтических методов применяют локальную гипотермию, после устранения активного воспаления – УВЧ, УФ облучение, солюкс. Некоторые исследования показывают эффективность склеротерапии варикотромбофлебита в комбинации с кроссэктомией и флебэктомией.
Локализация патологического процесса и наличие осложнений – это главные факторы, влияющие на прогноз. Поражение глубокой венозной системы и развитие ТЭЛА делают его неблаго приятным.
Существующие методы лечебной коррекции позволяют значительно снизить риск фатальных осложнений при восходящем тромбофлебите, но в ряде случаев заболевание рецидивирует, приводя к длительной или стойкой утрате трудоспособности.
Первичная профилактика предполагает нормализацию веса, поддержание физической активности, своевременное лечение ассоциированной патологии. Предотвратить рецидивы помогают медикаменты (антикоагулянты, дезагреганты, венотоники), эластическая компрессия.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_phlebology/ascending-thrombophlebitis

 Медикаменты при остром тромбофлебите
Медикаменты при остром тромбофлебите 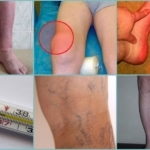 Поражение болезнью глубоких вен
Поражение болезнью глубоких вен 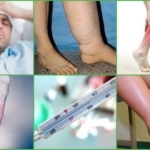 Первые симптомы острого тромбофлебита
Первые симптомы острого тромбофлебита  Причины развития тромбофлебита
Причины развития тромбофлебита 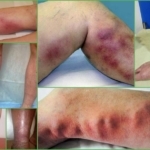 Острый тромбофлебит – внешние проявления
Острый тромбофлебит – внешние проявления